Анатомия плаценты человека
Содержание:
- ИЗМЕНЕНИЯ В ОРГАНИЗМЕ ЖЕНЩИНЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ
- Проверка целостности детского места
- Причины патологической незрелости
- ВЛИЯНИЕ ВРЕДНЫХ ФАКТОРОВ НА ОРГАНИЗМ МАТЕРИ И ПЛОДА
- Симптомы низкого предлежания плаценты при беременности
- Отслойка плаценты
- Как проходят роды?
- Как выглядит, сколько весит и куда девают послед после родов у женщин?
- Лечение плацентарной недостаточности
- Функции плаценты
- Физиология
- Центральное (полное) предлежание плаценты
- Лечение при низком расположении плаценты
- Низкая плацентация при родах
- Вклад в будущее ребенка и его родных – пуповинная кровь
- Почему стоит сохранять пуповинную кровь в Криобанке?
- Как рождается?
- Короткая пуповина при беременности: причины и симптомы
- Признаки и причины задержки плаценты
ИЗМЕНЕНИЯ В ОРГАНИЗМЕ ЖЕНЩИНЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Во
время физиологически протекающей беременности в материнском организме
наблюдаются существенные анатомические, физиологические и биохимические
изменения. Эти адаптационные изменения направ-лены на создание
оптимальных условий для роста и развития плода.
Многие
из этих изменений начинаются практически сразу же после оплодотворения в
ответ на многочисленные сигналы, исходящие от плода или плодовых
тканей, и сохраняются на протяжении всей беременности. После родов и
прекращения лактации организм женщины возвращается к состоянию, бывшему
до беременности.
Во время беременности физиологическая
адаптация происходит практически во всех системах организма женщины: в
эндокринной, нервной, сердечно-сосудистой системах, в системе
кроветворения и гемостаза, в дыхательной, мочевой, пищеварительной,
половой системах, в опорно-двигательном аппарате.
Эндокринная система. Эндокринные
изменения в материнском организме обусловлены возникновением новой
сложной системы мать-плацента-плод. Начинает функционировать новая
железа внутренней секреции в яичнике — желтое тело беременности. Под
воздействием хорионического гонадотропина (ХГ) в желтом теле происходит
синтез половых гормонов (прогестерон и эстрогены), которым принадлежит
важная роль в имплантации и дальнейшем прогрессировании беременности. С
3-4-го мес беременности желтое тело подвергается инволюции и его
гормональную функцию берет на себя плацента. По мере развития плода
начинает работать его собственная эндокринная система, которая также
влияет на гормональный статус беременной.
Гипофиз: объем
передней доли гипофиза постепенно увеличивается по мере
прогрессирования беременности (до 35%), что обусловлено гиперплазией
пролактинсекретирующих клеток под влиянием высокого уровня эстрогенов.
Уровень пролактина во время беременности возрастает в 10 раз, что
связано с увеличением содержания эстрогенов и прогестерона и направлено
на подготовку организма беременной к лактации. Угнетение продукции
фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов
происходит под влиянием высоких концентраций эстрогенов и прогестерона.
Содержание в крови соматотропного и антидиуретического гормона не
изменяется во время беременности. При неизмененном уровне
адренокортикотропного гормона (АКТГ) гипофизарного происхождения
плацента секретирует собственный АКТГ и кортикотропин-рилизинг гормон.
Проверка целостности детского места
После родов послед тщательно осматривают – необходимо убедиться, что оболочка и плацента вышли полностью. Для этого выкладывают на гладкий поднос детское место вверх материнской поверхностью и проводят обследование долек
Особое внимание обращается на края – целая плацента гладкая, и оборванных сосудов по краю не наблюдается
Затем материнской стороной детское место переворачивается вниз, и начинают исследовать плодовую оболочку. Каждый разрыв аккуратно расправляется – необходимо восстановить яйцевую камеру, в которой находился младенец. Осматривается ворсистая оболочка, стараются обнаружить даже самые мельчайшие порванные сосуды.
В это время восстанавливается клиническая картина – какое было предлежание плаценты. Чем ближе к краю плаценты место разрыва, тем ниже было предлежание. Если выяснилось, что плацента вышла не полностью, проводится очищение полости матки. Его выполняют в большинстве случаев рукой, но иногда применяют кюретку – тупую специальную ложечку.
Когда при осмотре отмечают, что послед вышел целиком, но задержались плодные оболочки, очищение и выскабливание проводить не требуется. Они некротизируются и выделяются вместе с лохиями – послеродовыми выделениями.
Причины патологической незрелости
Другое отклонение от нормы — патологическая незрелость плаценты. Она встречается значительно реже, но является не менее опасной ситуацией. Если у женщины 35 неделя беременности, а плацента остается незрелой и на УЗИ определяется 0 или 0-1 ее степень, то у врача есть все основания полагать, что такое «детское место» тоже не справляется с функциями, возложенными на него природой.
Незрелая плацента не может обеспечить растущему ребенку необходимое количество кислорода и питательных веществ, что приводит к рождению малыша с малым весом и задержкой развития, а также к гипоксии плода.
По мере роста малыша плацента и пуповина «перекачивают» все большее количество крови как от малыша с продуктами обмена веществ, так и к нему — обогащенной кислородом и витаминами. Незрелая плацента не может обеспечить бесперебойного кровотока в таком режиме. В ней задерживаются продукты жизнедеятельности крохи, а также углекислый газ, что негативно отражается на состоянии ребенка и на здоровье самой плаценты.
Прогнозы менее благоприятны, чем при преждевременном старении плаценты, поскольку не всегда медицина может повлиять на процессы созревания этого временного органа. Не исключается мертворождение, а также рождение детей с тяжелыми умственными отклонениями, парезами и параличами, нарушениями работы ЦНС из-за хронической гипоксии по время беременности.
Причины, которые могут привести к медленному созреванию и развитию плаценты, также довольно многообразны. Чаще всего такое нарушение встречается у женщин, которые еще до беременности страдали сахарным диабетом, а также у будущих мам, которым гестационный диабет диагностировали уже во время вынашивания малыша. Курящие и выпивающие беременные — вторые в списке вероятных пациенток с диагнозом «патологическая незрелость плаценты».
Незрелое «детское место» нередко диагностируется у женщин, которые вынашивают ребенка на фоне обострения хронических заболеваний печени, почек, сердца и сосудов. Нарушения гемостаза (свертываемости крови) также являются фактором риска.
При обнаружении несозревания плаценты женщине обязательно рекомендуют пройти дополнительную диагностику, направленную на установление рисков рождения ребенка с хромосомными и генетическими патологиями, а также тяжелыми пороками развития внутренних органов. Именно такое «заторможенное» поведение плаценты свойственно беременностям больными и смертельно больными малышами.
ВЛИЯНИЕ ВРЕДНЫХ ФАКТОРОВ НА ОРГАНИЗМ МАТЕРИ И ПЛОДА
Урбанизация,
развитие различных отраслей промышленности, связанных с использованием
вредных химических веществ, повышенный уровень радиации, использование
пестицидов и других химикатов в сельском хозяйстве отрицательно влияют
на состояние здоровья населения в целом. Особый риск неблагоприятные
факторы внешней среды представляют для беременных, способствуя
осложненному течению беременности и родов, нарушению физиологических
взаимоотношений между материнским организмом и плодом. Результатом могут
стать различные формы патологических состояний у плода и
новорожденного. Вызывать нарушения в организме матери и плода могут
также лекарственные препараты, курение, прием алкоголя, употребление
наркотиков, что увеличивает частоту самопроизвольных абортов,
преждевременных родов, тяжелых форм гестозов.
Выраженность
повреждающего воздействия вредных факторов на эмбрион/плод определяется
сроком гестации. Особенно неблагоприятно их воздействие в критические
периоды внутриутробного развития (преимплантация, ранний эмбриогенез и
плацентация). Повреждающий эффект также зависит от дозы и
продолжительности воздействия.
Химические агенты могут
оказывать повреждающее действие на организм плода косвенно, вызывая
изменения в организме матери, и действовать непосредственно при переходе
через плаценту. На производстве на беременных может воздействовать
множество химических соединений. Из них наиболее выраженной
эмбриотоксичностью обладают свинец, ртуть, фосфор, бензол и его
производные, оксиды углерода, фенол, хлоропрен, формальдегид,
сероуглероды, никотин и др.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
- Кровотечения. Уже на 12-13 неделе у женщин с данной аномалией могут начаться маточные выделения с примесью крови, которые связаны с микроотслойками «детского места» от эндометрия. Наиболее часто этот симптом проявляется в последнем триместре беременности, когда плод вырастает до больших размеров и при движениях сильнее отрывает плаценту от матки. На поздних сроках даже небольшая нагрузка (кашель, оргазм, чихание, запоры и т. д.) способны привести к обильным кровотечениям, угрожающим жизни матери и ее ребенка. Из-за периодической или постоянной потери крови у женщины часто наблюдаются симптомы анемии – головокружение, слабость, сниженное давление и уровня гемоглобина в крови.
- Высокое стояние маточного дна. По расположению верхней части матки врач обычно судит о степени развития беременности. При плацентарном предлежании маточное дно часто располагается слишком высоко, что может косвенно свидетельствовать о низком расположении плаценты.
- Предлежание плода. Расположение ребенка, матки и плаценты взаимозависимо. Поэтому тазовое или поперечное предлежание плода часто сопровождается низкой локализацией «детского места», о чем врач может судить по данным, полученным в ходе ультразвукового обследования пациентки.
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
- Малоинвазивностью. Ультразвуковое исследование при подозрении на низкое предлежание плаценты проводится абдоминально. Сканер располагается на внешней поверхности живота, врач не выполняет никаких разрезов, поэтому никаких рисков для ребенка или матери УЗИ не создает.
- Информативностью. Современные аппараты УЗИ имеют высокую разрешающую способность и точно визуализируют положение ребенка в матке. С их помощью врач может определить расположение плаценты, расстояние от ее кромки до маточного зева.
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Отслойка плаценты
 Преждевременная отслойка плаценты это одно из самых опасных осложнений беременности.
Преждевременная отслойка плаценты это одно из самых опасных осложнений беременности.
Если отслойка небольшая, возможно пролонгирование (продолжение) беременности. Женщине необходима госпитализация и проведение сохраняющей терапии. При большом сроке беременности, когда уже возможно рождение жизнеспособного ребенка, и начавшемся небольшом кровотечении, вскрывают плодный пузырь, что приводит к остановке кровотечения. В дальнейшем роды ведутся через естественные родовые пути под постоянным наблюдением за состоянием матери и плода.
Большая отслойка, сопровождающаяся массивным кровотечением, является показанием для проведения экстренного кесарева сечения, так как промедление в такой ситуации опасно для жизни матери и плода.
При появлении кровянистых выделений, даже в небольшом количестве, необходимо срочно обратиться к врачу на любом сроке беременности, так как эти выделения могут быть первым симптомом начавшейся отслойки плаценты.
Как проходят роды?
Выбор тактики родовспоможения при предлежании плаценты, как правило, достаточно ответственный. От этого зависят жизнь и здоровье будущей мамы и ее малыша.
Нужно отметить, что в настоящее время все чаще акушеры-гинекологи отдают свое предпочтение хирургическому способу родовспоможения, выбирая кесарево сечение. В этой ситуации угроза развития родовых травм и повреждений гораздо ниже. Безусловно, кесарево сечение имеет определенные минусы, так как является по сути хирургической операцией.
Однако, при предлежании плаценты важную роль имеет сохранение жизни малыша. Отзывы многих женщин, имеющих предлежание плаценты по передней стенке матки и уже ставших мамами, подтверждают то, что им было проведено кесарево сечение.

Наличие у беременной женщины отягощенного акушерско-гинекологического анамнеза является также дополнительным условием для того, чтобы было проведено кесарево сечение. Самостоятельные естественные роды в этом случае могут опасны не только развитием ряда патологий для малыша, но и существенным ухудшением здоровья будущей мамы.
Тактика родовспоможения выбирается индивидуально. Для этого специалист оценивает сразу несколько факторов
Акушеры-гинекологи обязательно берут во внимание возраст женщины, наличие у нее сопутствующих заболеваний, клинические показатели внутриутробного развития плода, наличие сформированных патологий во время беременности и многое другое

Важно помнить, что при беременности, протекающей с развитием предлежания плаценты по передней стенке матки, будущей маме с первых дней после установления такого диагноза следует очень внимательно следить за своим самочувствием. О том, что означает предлежание плаценты, смотрите в следующем видео
О том, что означает предлежание плаценты, смотрите в следующем видео.
Плацента – это важнейший орган обеспечения жизнедеятельности эмбриона. Именно через него поступают питательные вещества, кислород, происходит выведение продуктов жизнедеятельности. Плацента служит защитным барьером от инфекций и вирусов.
Далеко не каждая женщина знает обо всех особенностях протекания беременности и о том, как происходит процесс зарождения и формирования эмбриона. Часто диагностика неправильного прикрепления плаценты заставляет паниковать. Как же орган должен быть прикреплен в норме? Что делать, если расположение плаценты неправильное? Что такое предлежание? Что означает диагноз “низкая плацентация”?
Как выглядит, сколько весит и куда девают послед после родов у женщин?
Путь появления ребенка на свет довольно длительный и трудоемкий. После схваток, потуг и выхода ребенка девушка переживает ещё и отделение плаценты
Очень важно следить за тем, что все прошло по правилам и быстро. Если даже самая маленькая частица детского места останется в матке, дальнейшего воспаления и ухудшения самочувствия не избежать

Для того чтобы понять, как выглядит послед, необходимо разобраться в его структуре и обратить внимание на функции, которые на него возложены. Этот временный орган очень важен для малыша и мамы во время беременности, а его правильный выход оказывает огромное влияние на дальнейшее самочувствие молодой матери
Последом называют временный орган, который нужен эмбриону весь срок беременности.
Он играет особую роль для дыхания, питания и развития малыша, а также защищает плод от воздействия вредных внешних факторов.
Визуально детское место похоже на мешок, к которому внутри присоединена мембрана. Такая мембрана выполняет важную функцию, так как является объединением между кровеносной системой малыша и матери.
Система состоит из мембраны, плаценты и пуповины. Следует знать, что формируется всё на 4 месяце, а уже к 36 неделе — имеет свойство стареть. Говорить о том, сколько весит данный орган, можно исходя из ситуации. При нормальном течении беременности и отсутствии осложнений, вес будет составлять 500 г, размер — от 15 до 20 см.

Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Функции плаценты
Как говорилось выше, плацента — уникальный орган женского организма, который образуется только на время вынашивания малыша. Её появление в этот период жизни женщины не является случайным, так как плацента выполняет большое количество важных функций, которые обеспечивают нормальное течение беременности.
Функции плаценты:
- защитная. Оберегает малыша от внешних воздействий. Плацентарный барьер препятствует смешению крови матери и ребёнка и тем самым предотвращает образование резус-конфликта. А также не допускает попадание материнских антител к плоду;
- гормональная. Плацента вырабатывает более 15 гормонов, которые обеспечивают благополучное течение беременности;
- дыхательная. Снабжает организм малыша необходимым для нормальной жизнедеятельности кислородом;
- выводительная. Способствует выведению продуктов жизнедеятельности плода в организм матери;
- функция питания. Именно через плаценту организм плода получается все необходимые витамины и полезные вещества, необходимые для его полноценного роста и развития.
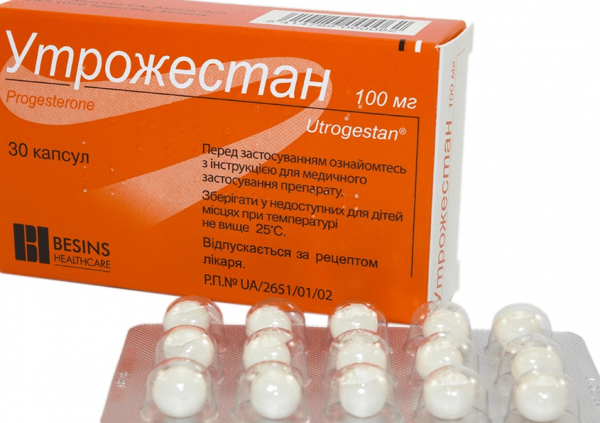
Уторжестан — достаточно дорогостоящий гормональный препарат, который назначают во время беременности при угрозе выкидыша или преждевременных родов
Физиология
Разработка
Плацента
Начальные этапы эмбриогенеза человека .
Плацента начинает развиваться после имплантации бластоцисты в эндометрий матери . Внешний слой бластоцисты становится трофобластом , который образует внешний слой плаценты. Этот внешний слой делится на два дополнительных слоя: нижележащий слой цитотрофобласта и расположенный выше слой синцитиотрофобласта . Синцитиотрофобласт — это многоядерный непрерывный клеточный слой, покрывающий поверхность плаценты. Он формируется в результате дифференциации и слияния нижележащих цитотрофобластных клеток, процесса, который продолжается на протяжении всего плацентарного развития. Таким образом, синцитиотрофобласт (также известный как синцитий ) способствует барьерной функции плаценты.
Плацента растет на протяжении всей беременности . Развитие материнского кровоснабжения плаценты завершается к концу первого триместра 14-й недели беременности (СД).
Плацентарное кровообращение
Материнская кровь заполняет межворсинчатое пространство , происходит активный и пассивный обмен питательных веществ, воды и газов, затем деоксигенированная кровь вытесняется следующим материнским импульсом.
Материнское плацентарное кровообращение
При подготовке к имплантации бластоцисты эндометрий подвергается децидуализации . Спиральные артерии в децидуальной оболочке реконструируются, поэтому они становятся менее извилистыми, а их диаметр увеличивается. Увеличенный диаметр и более прямой путь потока увеличивают приток материнской крови к плаценте. Существует относительно высокое давление, поскольку материнская кровь заполняет межворсинчатое пространство через эти спиральные артерии, которые омывают ворсинки плода кровью, обеспечивая обмен газов. В организме человека и других hemochorial плацентарных, материнская кровь вступает в непосредственный контакт с плодом хорионом , хотя отсутствует обмен жидкости. Когда давление снижается между импульсами , дезоксигенированная кровь течет обратно по венам эндометрия.
Материнский кровоток в срок составляет примерно 600–700 мл / мин.
Это начинается с 5-го по 12-й день.
Фетоплацентарное кровообращение
Обезоксигенированная кровь плода проходит через пупочные артерии к плаценте. На стыке пуповины и плаценты пупочные артерии радиально разветвляются, образуя хорионические артерии . Хорионические артерии, в свою очередь, разветвляются на семядольные артерии . В ворсинах эти сосуды в конечном итоге разветвляются, образуя обширную артерио-капиллярно-венозную систему, в результате чего кровь плода становится очень близкой к материнской; но не происходит смешения крови плода и матери («плацентарный барьер»).
Эндотелин и простаноиды вызывают сужение сосудов плацентарных артерий, а оксид азота вызывает расширение сосудов . С другой стороны, нервно-сосудистая регуляция отсутствует, а катехоламины имеют лишь незначительный эффект.
Фетоплацентарное кровообращение уязвимо для стойкой гипоксии или периодической гипоксии и реоксигенации, что может привести к образованию избыточного количества свободных радикалов . Это может способствовать преэклампсии и другим осложнениям беременности . Предполагается, что мелатонин играет роль антиоксиданта в плаценте.
Это начинается с 17-го по 22-й день.
Рождение
Изгнание плаценты начинается с физиологического отделения от стенки матки. Период от момента рождения ребенка до момента выхода плаценты называется «третьим периодом родов». Плацента обычно выделяется в течение 15–30 минут после рождения.
Изгнанием плаценты можно управлять активно, например, вводя окситоцин посредством внутримышечной инъекции с последующей тракцией за пуповину, чтобы помочь доставить плаценту. В качестве альтернативы, им можно управлять выжидательно, позволяя изгнать плаценту без медицинской помощи. Кровопотеря и риск послеродового кровотечения могут быть снижены у женщин, которым предложено активное ведение третьего периода родов, однако могут быть побочные эффекты, и необходимы дополнительные исследования.
Привычка перерезать пуповину сразу после рождения, но предполагается, что для этого нет никаких медицинских причин; напротив, предполагается, что отказ от перерезания пуповины помогает ребенку адаптироваться к внематочной жизни , особенно у недоношенных.
Плацента традиционно считается стерильной , но недавние исследования показывают, что в здоровой ткани может присутствовать резидентная, непатогенная и разнообразная популяция микроорганизмов . Однако вопрос о том, существуют ли эти микробы или имеют ли они клиническое значение, весьма спорен и является предметом активных исследований.
Центральное (полное) предлежание плаценты
Это – более серьезный диагноз, чем низкая плацентация у беременных.
При центральном предлежании плацента находится внизу матки, перекрывая выход из
нее. Встречается также частичное предлежание — краевое и боковое. В первом
случае ткань плаценты на две трети закрывает выход из матки, во втором – не
более трети ее зева. При центральном предлежании плаценты роды проводят
путем кесарева сечения.
Лечение при низком расположении плаценты
Не существует какого-либо лечения этого состояния. Есть только
рекомендации, которым нужно следовать. В любом случае, лучше поберечь себя
и будущего малыша.
При низкой плацентации нужно:
- исключить серьезные физические нагрузки;
- высыпаться и много отдыхать;
- правильно питаться, чтобы ребенок получал нужное количество
витаминов; - обращаться к врачу, если что-то беспокоит;
- оставаться спокойной;
- во время сна подкладывать подушку под ноги — они должны быть выше
уровня таза; - временно отказаться от интимной жизни;
- лечь в стационар, если до 36 недели плацента не поднялась.
Низкая плацентация при родах
Роды при подобном диагнозе обычно проходят естественным путем, если
плацента не перекрывает зев матки.
Многое зависит от того, как лежит ребенок:
— головкой к зеву матки – малыш появится естественным путем, если нет других
показаний к кесареву сечению;
— проведут плановое кесарево сечение, если малыш расположен неправильно.
Для роженицы в любом случае главное настроится на благоприятный исход, не
нервничать и доверится профессионалам.
Вклад в будущее ребенка и его родных – пуповинная кровь
У вас есть возможность сразу после рождения попросить врачей собратьпуповинную кровь. В ней содержатся стволовые клетки, которые применяют прилечении различных заболеваний: начиная от диабета и вирусных заболеваний, и
заканчивая болезнями иммунной и кровеносной системы.
Стволовые клетки в условиях криозаморозки сохраняют свои жизненно важные свойства на протяжении десятков лет.
Сегодня методики лечения с помощью стволовых клеток успешно применяют во всем мире. В Украине лидирующие позиции по разработке и применению таких методик принадлежат Институту клеточной терапии. Стволовые клетки пуповинной крови хранятся в Криобанке Института клеточной терапии в специальных контейнерах при гарантированном поддержании нужных условий.

Почему стоит сохранять пуповинную кровь в Криобанке?
И для ребенка, и для роженицы это абсолютно безопасно и безболезненно. Когда счет идет на дни, а возможности срочно найти подходящего донора нет, то единственный выход – лечение с применением стволовых клеток. Если поиск донора занимает месяцы, то подготовка стволовых клеток – несколько часов.
Как рождается?
Плацента при нормальных родах рождается после ребенка. Когда самый сложный этап родов уже позади, и кроха появился на свет, огласив родильный зал первым криком, у женщин начинается третий период родов. Механизм отторжения последа заложен самой природой, а потому послед при отсутствии осложнений выходит сам. Происходит это в течение 20 минут-1 часа после рождения плода.
О начале рождения плаценты женщину и акушера оповещает возобновление схваток. Они не такие болезненные, как предпотужные и потужные. Плацента начинает отслаиваться по вполне физиологическим причинам — после того как ребенок покинет полость матки, объем репродуктивного органа существенно уменьшается, стенки матки «провисают». Удерживаться на них последу становится сложно. К тому же после отсечения пуповины нарушается кровоток, который был фетоплацентарным, то есть соединял плод и плаценту.
Потужиться при рождении плаценты женщину просят всего раз. Этого бывает достаточно для того, чтобы послед полностью вышел из матки. В ходе отслойки последа акушеры оценивают признаки его отслоения от маточной стенки по специфическим признакам:
- матка размягчается и изменяет угол отклонения в правую сторону (диагностический признак Шредера);
- часть пупочного канатика, которая выходит из половых путей после рождения малыша, пережатая зажимом, начинает становиться длиннее по мере опущения последа с занимаемого им места вниз, к выходу из матки (признак Альфреда);
- неосознанное и сильное желание потужиться, почти такое же, как женщина испытала при начале потужного периода родов (диагностический признак Микулича).
Происходит это по-разному, в зависимости от выбранного акушером метода. Женщине могут сделать обезболивание или погрузить ее в медикаментозный сон. Дело в том, что ручное отделение последа — очень ответственный и сложный этап, сопряженный с риском развития массированного кровотечения. Плацента за девять месяцев беременности прочно врастает в маточную ткань, кровеносные сосуды переплетаются. Неумелое отделение может привести к широкому травмированию стенки матки.
Наиболее часто акушеры используют следующие экстренные способы изгнания последа.
-
По Абуладзе
— массаж матки через живот и через влагалище с последующим захватом брюшной стенки за продольную складку и одновременной просьбой потужиться. -
По Гетеру
— массаж дна матки кулаками с постепенным надавливанием и смещением плаценты вниз. -
По Креде-Лазаревичу
— дно матки обхватывается правой рукой так, чтобы один палец оставался на передней стенке, ладонь — на дне, а остальные пальцы зажимали заднюю поверхность репродуктивного органа. После, таким образом, «выдавливают» остатки последа.
Осложнения третьего периода родов могут быть самыми различными. Наиболее распространенные — приращение плаценты, тотальное приращение, остатки частей последа в матке.
Для того чтобы избежать послеродового кровотечения, которое может оказаться смертельным для женщины, а также для профилактики воспалительных заболеваний матки и половых путей после рождения последа врач обрабатывает матку и влагалище антисептическими растворами.
Послед помещают на специальный поднос и осматривают внимательно с двух сторон — с материнской, прилегавшей к матке, и с детской — со стороны крепления пуповины. Если на плаценте есть разрывы, целостность ее нарушена, врач сложит ее по частям, чтобы убедиться, что в матке не осталось ничего.
Этапы акушерского осмотра плаценты
Короткая пуповина при беременности: причины и симптомы
В норме длина пуповины у человека составляет 50-70 см. Такой размер снижает вероятность ее перекручивания, из-за которого у плода может случиться гипоксия и питательная недостаточность. Однако, достаточно часто у беременных женщин наблюдаются нарушения длины пуповинного канатика – в частности, его укорочение. Если длина органа составляет менее 50-40 см, он считается аномально коротким. В зависимости от причин патологии и размеров пуповины выделяют два вида аномалии:
- Относительно короткая пуповина. Она изначально имеет нормальный размер, но в процессе вынашивания укорачивается из-за перекручивания или обвития вокруг плода, формирования на органе варикозных узлов. Чаще всего это происходит, если будущая мама плохо питается, употребляет алкоголь и наркотики, курит, испытывает постоянный стресс, страдает хроническими общесистемными и гинекологическими заболеваниями. Такая патология представляет опасность для здоровья и жизни ребенка из-за нарушения его кровообращения и сопутствующей этому гипоксии. Однако, укороченный пуповинный канатик может самостоятельно распутаться, поэтому имеет более благоприятный прогноз.
- Абсолютно короткая пуповина. Это генетическая патология, связанная с нарушением механизма формирования плаценты. Факторами, способствующими данному состоянию, являются наследственные заболевания, хромосомные мутации. Она встречается в большинстве случаев, также несет большую угрозу плоду. Однако, в отличие от патологии предыдущего типа, абсолютно короткую пуповину невозможно лечить.
Опасность этого патологического состояния в том, что внешне оно себя ничем не выдает. Будущая мама не испытывает никаких неудобств и болезненных ощущений, ее жизни ничего не угрожает. Очень часто о том, что у нее аномально короткая пуповина, женщина узнает уже во время родов. Типичные признаки данной патологии:
- Увеличенное время родов. У впервые рожающих пациенток они могут продолжаться до 20 часов, у тех, кто до этого уже рожал повторно – до 15 часов.
- Ранний выход плаценты. В норме она рождается в течение 20-50 минут после выхода плода из родовых путей женщины. Если пуповина слишком короткая, ребенок «тянет» ее за собой, что часто сопровождается ее отрывом и кровотечением.
- Гипоксия плода. Этот симптом не является прям доказательством аномально короткой длины пуповины, так как такое состояние наблюдается и при некоторых других внутриутробных патологиях. Однако, в сочетании с приведенными выше симптомами гипоксия плода может свидетельствовать о нарушении развития или строения пуповинного канатика.
- Гиперактивность плода. При обостренной гипоксии ребенок начинает совершать энергичные движения. Его сердцебиение сначала увеличивается до 160 ударов в минуту, затем становится медленным (не более 120 сердечных сокращений). Кроме того, в околоплодных водах в результате повышенной активности кишечника плода может появиться меконий – первичный кал, состоящий из переваренных им желчи, слизи, пренатальных волос, амниотической жидкости.
Таким образом, судить о наличии у плода короткой пуповины можно либо по факту рождения, либо используя современные средства диагностики, позволяющие отследить состояние малыша во внутриутробный период.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Признаки и причины задержки плаценты
Ниже приведены признаки задержки плаценты:
- Выделения из влагалища с неприятным запахом.
- Большие куски ткани, выходящие из влагалища.
- Обильная потеря крови.
- Боль.
- Лихорадка.
Потенциальные осложнения
Если плацента не удаляется в течение 60 минут после родов, она создает осложнения примерно у 2% рожениц. Существует риск сильного послеродового кровотечения (ППК), когда период выхода плаценты превышает 30 минут. ППК является основной причиной смерти среди женщин в развивающихся странах. Большинство случаев связано с задержкой плаценты. В более развитых странах уровень смертности в данной ситуации крайне низок.
В подобных ситуациях врачи используют общую анестезию. После введения анестетика врачи удаляют плаценту и другие мембраны, которые остаются внутри. Для предотвращения инфекции антибиотики вводятся внутривенно, но при данном методе стоит очень аккуратно кормить новорожденного ребенка грудью, ведь организм сохраняет небольшое количество лекарств, которое может попасть в организм ребенка во время кормления и вызвать непредсказуемую реакцию.