Рекомендации родителям для госпитализации детей
Содержание:
- Анализы у новорожденного – зачем?
- Что будет делать врач
- “Пяточный тест” – что это такое?
- Лечение
- Опасна ли физиологическая желтуха у младенцев?
- Перечень обследований и документов, необходимых для госпитализации детей:
- Посещение матерями новорожденных, которым требуется дальнейшая госпитализация
- Диагноз и дифференциальный диагноз
- Особенности вакцинации
- Процедура проведения неонатального скрининга
- Основные признаки и симптомы
- Вот список ЛОЖНЫХ медотводов от прививок
- Выписка новорожденного из родильного дома
- Описания и основные цели исследования
- Расшифровка данных
- Грудное вскармливание
- Оценка состояния новорожденного по шкале Апгар
- Что такое скрининг-тест детей и что он включает?
Анализы у новорожденного – зачем?
Самая главная причина ваших страхов и переживаний – отсутствие полной информации о процедуре скрининга новорожденных. Постараюсь рассказать обо всех ее нюансах.
- Забор анализов у младенцев не является каким-то новшеством в наших роддомах. Это происходило и раньше, просто чаще всего об этой процедуре не сообщали родителям (только в том случае, если результат был положительным);
- Также хочу подчеркнуть, что скрининг проводят абсолютно всем новорожденным! Так что не следует считать, что ваш случай особенный;
- В нашей стране скрининг делают с середины 80-х годов. Проводится он и в странах Европы, в США;
- Нет никаких данных о том, что эта процедура представляет опасность для ребенка и его здоровья, а вот польза от таких исследований очевидна. Главное преимущество в том, что в неонатальном периоде многие болезни еще никак себя не проявляют и даже самое тщательное наблюдение не дает возможности выявить их симптомы, поэтому диагноз можно установить только на основе биохимических анализов.
Знайте! Скрининг в переводе с английского обозначает «сортировка», т.е. в результате проведения необходимых анализов определяется, здоров новорожденный или у него есть серьезное заболевание
Это очень важно, ведь раннее выявление отклонений в работе или развитии внутренних органов позволяет вовремя начать лечение
Такой подход дает возможность полностью избавиться от недуга или значительно улучшить качество жизни ребенка в будущем. Согласитесь, что лучше сразу узнать о проблемах со здоровьем у новорожденного, когда есть возможность ему помочь, а не потом, когда все просто разведут руками и лишь констатируют, что ребенок стал инвалидом.
Что будет делать врач
Сначала сурдолог проверит, действительно ли у ребенка есть нарушения слуха. Если в ходе диагностики тугоухость подтвердится, врач назначит лечение
Важно знать, что нейросенсорная тугоухость не лечится, ее можно скорректировать только с помощью слуховых аппаратов (СА). В случае тяжелых потерь СА могут оказаться неэффективными, тогда ребенку будет рекомендована кохлеарная имплантация
Как сурдологи диагностируют тугоухость
Сначала врач побеседует с вами, а потом осмотрит ребенка. Специалист проверит состояние слуха у ребенка с помощью объективных методов диагностики.
Есть и субъективные методы – это тональная или игровая аудиометрия. Базовый метод, который прекрасно подходит для взрослых. Но есть нюансы: участие пациента. Когда пациенту нет еще 3 лет, он не может осознанно выполнять распоряжения врача, а значит, результат такого теста будет недостоверен.
Если ребенку больше 3 лет, его слух можно проверить с помощью тональной аудиометрии
Игровая аудиометрия – диагностика слуха, в которой участвует сурдопедагог. Он помогает врачу и с помощью игровых методик определяет, как малыш реагирует на звуки определенного тона.
Игровую аудиометрию проводят при участии сурдопедагога
Поэтому в случае с маленькими детьми «золотым стандартом» является объективная аудиометрия, то есть ОАЭ, КСВП, АСВП, АSSR-тесты и другие. При этом по сравнению с традиционной регистрацией коротколатентных слуховых вызванных потенциалов (КСВП), регистрация акустических стволовых вызванных потенциалов (АСВП) отличается автоматическим алгоритмом, когда в анализе данных не участвует специалист.
На приеме обычно сурдологи начинают с осмотра наружного слухового прохода и барабанной перепонки с помощью отоскопа. Этот прибор в буквальном смысле позволяет заглянуть в ухо. Отоскопия – безболезненная и безопасная процедура, но маленький ребенок может испугаться чужого человека и активно протестовать.
Отоскопия позволяет визуально оценить состояние слухового прохода и барабанной перепонки
Затем врач померяет вызванную отоакустическую эмиссию. Измерение ОАЭ позволяет оценить состояние внутреннего уха и диагностировать нейросенсорную тугоухость.
Измерение ОАЭ – быстрая и безболезненная процедура
Еще один аппаратный метод диагностики – акустическая импедансометрия. Суть метода: с помощью прибора доктор измеряет акустическую проводимость среднего уха. Есть два типа импедансометрии: тимпанометрия и акустическая рефлексометрия.
Это тоже безопасная и безболезненная диагностическая процедура. Позволяет выявить нарушения функции среднего уха, патологию лицевого нерва и слуховых анализаторов.
Самый надежный метод диагностики слуха у новорожденных и младенцев – регистрация коротколатентных слуховых вызванных потенциалов (КСВП). С помощью специального оборудования врач регистрирует импульсы ствола мозга, которые возникают в ответ на звуки. Во время процедуры ребенок должен спать. Для регистрации КСВП на кожу головы малыша врач накладывает датчики прибора, обработав кожу специальным скрабом. Это, пожалуй, единственный момент в подготовке, который может не понравиться маленькому пациенту.
Внешне это напоминает регистрацию кардиограммы.
Регистрацию КСВП проводят во время сна пациента
Процедура безболезненная и безвредная. Регистрация КСВП позволяет диагностировать нарушения слуха, порог слышимости, а также необходима для отбора пациента на кохлеарную имплантацию.
Регистрация КСВП может проводиться в любом возрасте
“Пяточный тест” – что это такое?
Взять кровь из вены у крохотного существа, недавно появившегося на свет, не всегда получается с первого раза. Медсестры могут долго колоть кроху иголкой в поисках подходящего сосуда. Брать биологический материал из пальчика тоже не всегда целесообразно – нужное количество собрать не удастся. А вот кровь из пятки всегда получается взять в достаточном объеме.
Вся суть анализа на генетику кроется в получении биологического материала и дальнейшего нанесения его на специальные бланки. Затем врач делает отметку в детской карте, а биоматериал отправляется для анализа в лабораторию.
ЧИТАЕМ ТАКЖЕ: каких врачей нужно пройти новорожденному в 1 месяц?
Когда женщина по каким-либо причинам рожает вне стен родильного отделения, тогда ребенок не получает должной медицинской помощи и никакие обследования ему не проводятся. Такие мамы подвергают риску своего малыша. Нужно обязательно показать ребенка специалистам, сдать все анализы и сделать УЗИ.
Лечение
Клинические рекомендации при асфиксии предусматривают первоочередное предоставление первой помощи новорожденному. Это самый ответственный шаг, который при условии грамотного проведения снижает тяжесть последствий патологического состояния и риск развития осложнений. Ключевая цель реанимационных мероприятий при асфиксии – достичь максимально высокой оценки по шкале Апгар к 5-20 минутам жизни новорожденного.
- Принцип А («airway») – обеспечить свободную проходимость дыхательных путей на первом этапе реанимации. Для этого нужно создать правильное положение: запрокинуть голову, приспустить ее на 15 градусов. После этого – отсосать слизь, околоплодные воды из носа, рта, трахеи, нижних отделов дыхательных путей.
- Принцип B («breath») – создать вентиляцию, обеспечить дыхание. Для этого создают струйный кислородный поток – проводят искусственную вентиляцию легких с помощью реанимационного мешка. Если ребенок не кричит – добавляют тактильную стимуляцию: поглаживание вдоль спины, похлопывание по стопам.
- Принцип С («cordial») – восстановить работу сердца. В этом помогает непрямой массаж сердца. При необходимости – вводят адреналин, глюкозу, гидрокортизон и другие препараты. При этом нельзя прекращать вспомогательную вентиляцию из предыдущего этапа.
Уход за новорожденным ребенком, перенесшим асфиксию, проводится в условиях роддома. Малышей с легкой формой размещают в специальную палатку с высоким содержанием кислорода. При средней или тяжелой форме асфиксии младенцев размещают в кувез – специальный бокс, куда подается кислород. При необходимости проводят повторную очистку дыхательных путей, освобождают их от слизи.
Схему дальнейшего лечения, восстановления и ухода определяет лечащий врач. Общие рекомендации по уходу предусматривают:
В ходе реабилитации следить за состоянием ребенка помогает регулярный мониторинг:
- веса малыша (два раза в день);
- неврологического и соматического статуса;
- объема употребляемой жидкости;
- состава питания;
- основных жизненных показателей: пульса, артериального давления, сатурации, частоты дыхательных движений;
- лабораторных характеристик крови, мочи;
- рентгенограммы грудной клетки, брюшной полости;
- ультразвукового исследования брюшной полости;
- нейросонографии;
- электрокардиограммы, эхокардиограммы.
После выписки малыша нужно регулярно наблюдать у педиатра, невропатолога.
Опасна ли физиологическая желтуха у младенцев?
Хотя повышение концентрации билирубина при физиологической желтухе не вызывается болезнью и проходит со временем, гипербилирубинемия обладает нейротоксичностью, то есть вызывает повреждение нервных клеток у ребенка. Например, высокая концентрация билирубина в крови может вызвать острую энцефалопатию, сопровождающуюся множеством неврологических нарушений, включая церебральный паралич и сенсомоторные нарушения. Еще более тяжелым последствием нейротоксичности повышенной концентрации билирубина может являться ядерная желтуха, вызванная отложением свободного (неконъюгированного) билирубина в базальных ганглиях и ядрах ствола головного мозга. Обычно билирубин, связанный с сывороточным альбумином, остается во внутрисосудистом пространстве, но иногда он может проникать через гематоэнцефалический барьер:
- При высокой концентрации билирубина в сыворотке (острой или хронической).
- При снижении концентрация сывороточного альбумина (например, у недоношенных детей).
- Когда билирубин вытесняется из альбумина конкурентными связующими (лекарствами:
- сульфизоксазол, цефтриаксон, аспирин) или свободными жирными кислотами и ионами водорода (например, у недоедающих и голодающих детей).
Для новорожденных, родившихся при сроке беременности менее 35 недель, пороговые уровни билирубина для лечения ниже, поскольку недоношенные дети подвергаются большему риску нейротоксичности.
Перечень обследований и документов, необходимых для госпитализации детей:
|
№ п/п |
Наименование |
Срок действия |
|
1. |
Анализ на носительство коронавируса SARS — CoV — 2 (COVID-19) (мазок из носо — и ротоглотки) |
Не более 3 дней до поступления в стационар |
|
2. |
Общий анализ крови |
14 дней |
|
3. |
Общий анализ мочи |
14 дней |
|
4. |
Коагулограмма |
14 дней |
|
5. |
Биохимический анализ крови (мочевина, креатинин, калий, натрий, общий билирубин, общий белок) |
14 дней |
|
6. |
Группа крови и резус фактор (оригинал) |
Без срока давности |
|
7. |
Анализы крови на ВИЧ, RW, HBS-антиген, HCV |
1 месяц |
|
8. |
Бактериологическое исследование мочи (посев) |
1 месяц |
|
9. |
Анализ кала на гельминтозы и кишечные протозоозы |
10 дней |
|
10. |
Сведения об иммунизации против кори или перенесенном заболевании корью (выписка из амбулаторной карты) или анализ крови на определение титра – антител к кори – IgG к кори |
|
|
11. |
Рентгенография органов грудной клетки (флюорография) |
6 месяцев |
|
12. |
Электрокардиограмма (ЭКГ) |
3 месяца |
|
13. |
Заключение профильных специалистов и данные соответствующих исследований при наличии хронических заболеваний, например: · консультация кардиолога (при наличии заболеваний сердечно — сосудистой системы в анамнезе); · заключение гастроэнтеролога и результаты гастродуоденоскопии (при наличии язвенной болезни желудка или язвенной болезни 12-перстой кишки в анамнезе); · заключение эндокринолога (при наличии заболеваний эндокринной системы) с указанием медикаментозной компенсации эндокринного заболевания и отсутствии противопоказаний к оперативному лечению). |
2 недели |
|
14. |
Подробная выписка из амбулаторной карты с указанием того, как рос и развивался ребенок, перенесенные заболевания, сведения о прививках, наличие аллергии на препараты, наблюдается ли у специалистов (если да, то у каких, с каким диагнозом, если патология серьезная, то заключение специалиста о возможности проведения и отсутствия противопоказаний к операции) |
|
|
15. |
Справка об отсутствии контакта с инфекционными пациентами за последние 21 день по дому, по школе/детскому саду (получать в районной поликлинике за 2 дня до госпитализации). Если ребенок не посещает детское учреждение, то должна быть запись в выписке из амбулаторной карты или в справке о контактах из поликлиники. |
|
|
16. |
Заключение педиатра |
14 дней |
|
17. |
Паспорт и копия паспорта ребёнка. Паспорт и копия паспорта одного из родителей (законного представителя), где вписан ребёнок – 2 экземпляра |
|
|
18. |
Страховой полис и копия полиса ребёнка– 2 экземпляра |
|
|
19. |
Свидетельство о рождении и копия свидетельства о рождении – 2 экземпляра |
|
|
20. |
СНИЛС и его копия – 2 экземпляра |
|
|
21. |
Направление формы 057/у – 04 (при госпитализации по ОМС) |
Условия совместного нахождения в стационаре родителя (законного представителя) с пациентами детского возраста регламентируется законодательством Российской Федерации.
Посещение матерями новорожденных, которым требуется дальнейшая госпитализация
Матери с диагностированным COVID-19 могут посещать новорожденных, которым требуется интенсивная терапия, только при условии выполнения всех нижеперечисленных требований. Из-за возможных последствий передачи вируса недоношенным и/или больным новорожденным, а также персоналу, который за ними ухаживает, эти рекомендации основаны на наиболее строгих предписаниях Центра по контролю и профилактике заболеваний, касающихся предотвращения распространения COVID-19 среди пациентов, получающих лечение в стационаре . Они строже, чем требования безопасности по отношению к матерям и здоровым новорожденным после выписки из родильного дома.
- Отсутствие лихорадки без использования антипиретиков в течение как минимум 72 часов.
- Уменьшение выраженности респираторных симптомов (но не полное исчезновение, т. к. кашель может сохраняться долгое время).
- Отрицательные результаты ПЦР как минимум в двух последовательных мазках из носоглотки, взятых с разницей в 24 и более часов.
Родственники, находящиеся под врачебным наблюдением из-за риска инфицирования, не могут посещать госпитализированных новорожденных, пока не будут признаны неинфицированными по результатам ПЦР и/или клиническим критериям. Родственники с развившимися симптомами болезни и положительным анализом на COVID-19 также должны соответствовать вышеизложенным требованиям, прежде чем им будет разрешено посещение новорожденного.
Диагноз и дифференциальный диагноз
Алгоритм диагностики и дифференциальной диагностики МПС у пациентов с поражением опорно-двигательного аппарата представлен на рис. 4 . Если контрактуры суставов определяются у новорожденного ребенка, то наиболее вероятен диагноз артрогрипоза – заболевания, характеризующегося врожденными контрактурами двух и более суставов несмежных областей в сочетании с мышечной гипо- или атрофией. Различают артрогрипоз с поражением верхних и/или нижних конечностей, генерализованный и дистальный варианты. Артрогрипоз – это не самостоятельная нозологическая форма, а скорее физический симптом, который может быть обусловлен различными причинами, например, ограничением движений плода во время его развития (многоводие, маловодие, пороки развития и опухоли матки, многоплодная беременность), нарушением развития мышц (вирусные инфекции), генетическими факторами и др.
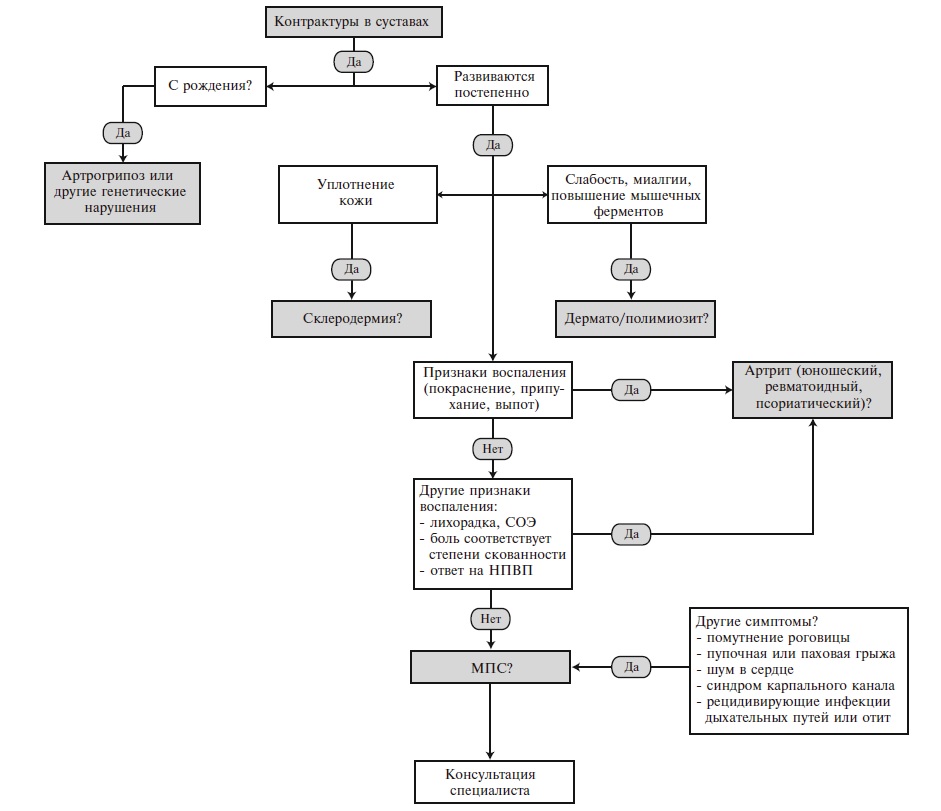 Рис. 4. Алгоритм дифференциальной диагностики у пациентов с тугоподвижностью/контрактурами суставов
Рис. 4. Алгоритм дифференциальной диагностики у пациентов с тугоподвижностью/контрактурами суставов
Боли и тугоподвижность суставов, появляющиеся в детском или подростковом возрасте, могут имитировать ревматические заболевания, в частности юношеский идиопатический артрит, ревматоидный или псориатический артрит. Основное значение для дифференциальной диагностики с этими заболеваниями имеют отсутствие воспалительной боли (т.е. боли, возникающей по утрам и сопровождающейся скованностью, которая уменьшается на фоне физической активности), локальных (припухание и болезненность при пальпации суставов) и системных (повышение температуры тела и/или СОЭ и уровня С-реактивного белка) признаков воспаления (рис. 4) . Глюкокортикостероиды неэффективны, хотя нестероидные противовоспалительные препараты могут несколько уменьшить имеющиеся симптомы.
Признаки поражения суставов, появляющиеся в более старшем возрасте, часто расценивают как первичный остеоартроз. Дифференцировать поражение опорно-двигательного аппарата при МПС с этим забо
леванием позволяют развитие артропатии в подростковом или молодом возрасте при отсутствии факторов риска первичного остеоартроза и наличие других типичных проявлений генетического заболевания (карликовый рост, измененные черты лица, порок клапана сердца, помутнение роговицы и т.п.) (табл. 3).
| Поражение опорно-двигательного аппарата |
| Контрактуры суставов, развивающиеся в раннем возрасте и не сопровождающиеся признаками воспаления или эрозивными изменениями костей |
| “Когтистая лапа” |
| Деформация позвоночника (сколиоз, кифоз, лордоз) |
| Рентгенологические признаки множественного дизостоза |
| Другие клинические проявления |
| Нарастающая “грубость” черт лица |
| Помутнение роговицы |
| Короткая ригидная шея |
| Частые респираторные инфекции, рецидивирующий средний отит, заложенность носа, шумное дыхание/храп |
| Шум в сердце |
| Пупочные и/или паховые грыжи |
| Низкий рост |
| Нарушение походки |
| Увеличение живота за счет печени и селезенки |
Скрининговым методом диагностики МПС является измерение экскреции ГАГ с мочой. Определение типа ГАГ в моче (дерматансульфат, гепарансульфат, хондороитинсульфат и кератансульфат) с помощью тонкослойной хроматографии или электрофореза имеет определенное значение для дифференциальной диагностики МПС, однако результаты этих исследований все же не позволяют установить окончательный диагноз. Экскреция ГАГ с мочой у детей, подростков и молодых людей с МПС обычно превышает таковую у здоровых людей сопоставимого возраста . Однако у взрослых людей с МПС, особенно с более легкими и медленно прогрессирующими формами заболевания, она может оказаться близкой к норме
Соответственно, следует осторожно интерпретировать результаты этих тестов и продолжать обследование, если диагноз МПС представляется вероятным на основании клинических данных.
Следующий этап диагностики – определение активности лизосомных ферментов в высушенных пятнах крови, лейкоцитах или фибробластах. Анализ высушенных пятен крови обычно проводят в тех случаях, когда образец необходимо отправить в лабораторию, находящуюся в другом городе или стране. Более надежным считают исследование лейкоцитов, выделенных из цельной крови, или культивированных фибробластов.
Особенности вакцинации
Родителям нужно знать, куда делают укол, и как затем изменяется место прививки по мере формирования иммунных реакций. Вакцина ставится в плечо, в верхней его трети, тонкой иглой, препарат вводится внутрикожно. Иммунитет формируется постепенно, по мере того, как в месте прививки возникает иммунная реакция на введенных ослабленных возбудителей. Через 6-8 недель в месте укола возникает реакция: сначала – узелок, который приподнимается над поверхностью кожи, становясь похожим на укус комара; затем по центру возникает пузырек, который заполнен желтой жидкостью. Родители думают, что прививка БЦЖ гноится, но это вполне закономерная реакция. Образуется корочка, которая потом отлетает, в итоге остается рубчик.
Но почему остается шрам и можно ли избежать подобной реакции? Врачи говорят, что это нормальный иммунный процесс, и область прививки со временем остается практически незаметной. Чтобы рубчик был небольшим, не нужно трогать болячку, сдирать корку или мазать ее зеленкой или йодом.
Родителей волнует, можно ли купать ребенка при появлении пузырька и корки? Все гигиенические процедуры проводятся в обычном режиме, но место прививки не нужно усиленно тереть, просто аккуратно промыть мылом и водой.
Процедура проведения неонатального скрининга
Неонатальный скрининг проводят всем новорожденным детям. Экспресс-анализ способен указать на патологии со стороны иммунной системы и обмена веществ. Ценность данного обследования состоит в том, что имеющиеся аномалии обнаруживаются еще до того, как проявляются первые симптомы тяжелых заболеваний.
Врожденные болезни приводят к задержке развития детей. Правильное, вовремя начатое лечение позволяет избежать всех неприятных последствий.
Если результаты экспресс-анализа положительные, то лечащий врач никогда не будет ставить диагноз на основании единожды проведенного пяточного скрининга. Чтобы диагностировать болезнь, необходимо использовать другие, более информативные методы.
Крайне редко родителей не уведомляют о наличии заболевания, а у ребенка вскоре проявляются симптомы болезни. Все дело в ложноотрицательном результате неонатального экспресс-анализа.
Как и когда берут кровь?
Для взятия крови у новорожденного из пятки медперсонал должен соблюсти основные правила. Процедуру назначают детям, кормление которых производилось 3 часа назад. Кровь берут у 4-дневных малышей, появившихся на свет в срок и без каких-либо серьезных патологий.
ЧИТАЕМ ПОДРОБНО: как берут кровь из вены у грудничка: правила забора биоматериала
Недоношенным малюткам процедуру проводят на 7 сутки или в течение второй недели жизни. Если брать кровь на анализ раньше, то результаты генетического скрининга будут недостоверными, их придется перепроверить.
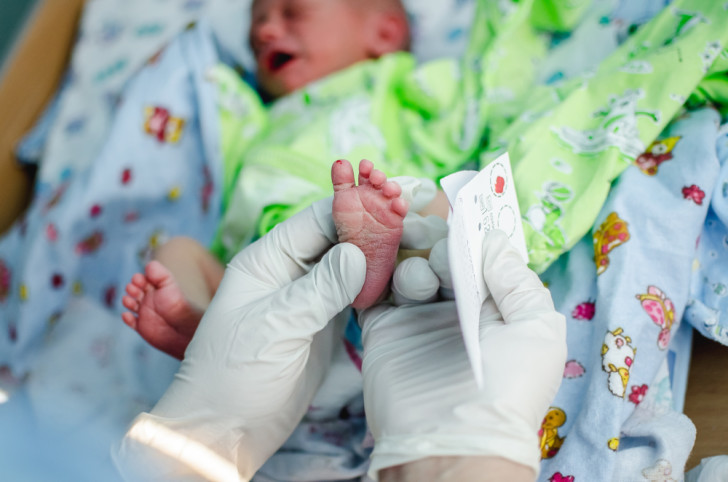
Прежде чем приступить к процедуре, медсестра обрабатывает пяточку ребенка спиртовым раствором. Затем на коже делают прокол глубиной 1-2 мм. Легкими надавливающими движениями на пятку процедурная сестра старается собрать нужное количество крови. Затем биоматериал переносится на 5 бланков, каждый из которых способен выявить конкретное заболевание.
ЧИТАЕМ ТАКЖЕ: какие прививки делают новорожденным детям в роддоме?
Как проводят анализ?
Тестовые бланки пропитаны реактивом. Попавшая на тест кровь окрашивает его в соответствующий цвет. Медсестре после процедуры необходимо указать в специальной форме данные маленького пациента: рост, вес, дату рождения и пр. Далее бланки передаются в лабораторию. На проведение масс-спектрометрии уходит не больше 10 дней, после чего родители могут узнать результаты неонатального скрининга.
Основные признаки и симптомы
Наиболее очевидным диагностическим признаком является расстройство дыхательных процессов. Именно оно в последующем приводит к нарушениям работы сердечно-сосудистой системы, ослаблению мышечного тонуса и рефлексов ребенка.
Клинические проявления умеренной асфиксии:
- вялость, слабость;
- сниженная двигательная активность;
- слабые реакции;
- угнетенные рефлексы;
- малоэмоциональный крик;
- тахикардия;
- аритмичное дыхание, иногда – с хрипами;
- кожа – синюшная, но может быстро порозоветь.
Состояние ребенка при этом считается среднетяжелым. В течение первых 2-3 дней жизни он находится в состоянии повышенной возбудимости, которое может сменяться синдромом угнетения, слабости, вялости. Проявляется состояние мелким тремором рук и ног, нарушенным сном, слабыми рефлексами.
При тяжелой асфиксии клиническая картина включает:
- отсутствие крика при рождении;
- рефлексы сильно угнетены или резко снижены;
- кожа синюшная, бледная, с «мраморным рисунком»;
- дыхание поверхностное, аритмичное и периодически отсутствующее;
- в легких прослушиваются хрипы;
- биение сердца слабое, глухое;
- судороги.
Вот список ЛОЖНЫХ медотводов от прививок
Перинатальная энцефалопатия. Это собирательный диагноз, объединяющий временные остаточные проявления нетяжелого повреждения ЦНС во время беременности и родов: изменение мышечного тонуса, нарушения сна, запаздывание формирования психических и моторных навыков. Для безопасной вакцинации достаточно будет осмотра неврологом в диспансерные сроки для исключения прогрессирующего процесса.
Стабильные неврологические состояния (эпилепсия с адекватной терапией, ДЦП, синдром Дауна и др.) — риск поствакцинальных реакций и осложнений не превышает таковой в обычной популяции.
Не тяжелая анемия — не повод запрещать или откладывать прививки. Параллельно с вакцинацией проводится лечение анемии. Анемия тяжелой степени может стать временным медотводом от вакцинации для выявления ее причин и подбора терапии.
“Дисбактериоз” — это не медотвод и даже не диагноз в практике современного врача. Изменения состава микрофлоры в анализе кала не является поводом ни для диагноза, ни для откладывания прививок.
Увеличение тени тимуса на рентгенограмме. Обычно это случайная находка при рентгенографии грудной полости. Является вариантом нормы или результатом временной послестрессовой гиперплазии тимуса (например, после ОРВИ). На эффективность вакцинации не влияет, риск осложнений от нее не увеличивается.
Аллергические заболевания. За исключением анафилактических реакций на предыдущие введение конкретных вакцин или на их компоненты, аллергопатология — это не постоянное противопоказание. Прививки вводятся на фоне максимально достижимой ремиссии (хотя бы даже на фоне применения лекарственных препаратов, иногда иммуносупрессивных).
Аллергия на белок куриного яйца любой степени тяжести — не противопоказание к введению вакцины против кори-краснухи-паротита по западным протоколам (США, Великобритания, Австралия). Однако в российских инструкциях к вакцинам от кори в противопоказаниях значатся гиперчувствительность/ тяжелые аллергические реакции/ анафилаксия на белок куриного яйца.
Врожденные пороки развития, в т. ч. пороки сердца — также частые ложные медотводы.
Лечение хронического заболевания, в том числе антибактериальными и гормональными препаратами — как правило, не препятствие для прививок. Иногда, при системной гормональной терапии, вопрос решается совместно с аллергологом. Местная гормональная терапия (кожная, ингаляционная) не должна быть поводом для медотвода.
Тяжелые заболевания в анамнезе. Младенцы, перенесшие после рождения тяжелые заболевания (сепсис, пневмония, выраженная желтуха) и поправившиеся, прививаются в обычном или догоняющем режиме.
Выписка новорожденного из родильного дома
Новорожденные в удовлетворительном состоянии должны получить всю необходимую помощь (в том числе обрезание, если это будет необходимо). Затем они должны быть выписаны из родильного дома в соответствии со стандартными критериями. Следует отдельно рассмотреть некоторые специфические обстоятельства:
При получении положительного результата ПЦР или невозможности определения статуса ввиду дефицита тест-систем у новорожденного без симптомов коронавирусной инфекции вопрос о выписке из родильного дома решается индивидуально с учетом необходимости соблюдения мер предосторожности. В течение 14 дней после рождения необходимо часто осуществлять мониторинг состояния новорожденного с помощью телефонной связи, посредством телемедицины или во время непосредственных визитов к лечащему врачу
Специальные руководства предписывают использование стандартных медицинских масок и перчаток, а также проведение тщательной гигиены рук всем, кто ухаживает за ребенком. По возможности к уходу за ребенком не должны привлекаться неинфицированные люди старше 60 лет и лица с коморбидными состояниями.
За детьми с отрицательными результатами ПЦР должны ухаживать здоровые (неинфицированные) люди. Если мать находится в том же доме, она должна максимальное количество времени держаться на расстоянии как минимум двух метров от ребенка, а перед осуществлением ухода за ним надевать маску и мыть руки. Ограничения снимаются, если у матери нет лихорадки в течение 72 часов без применения антипиретиков, и прошло как минимум семь дней с момента возникновения первых симптомов ИЛИ при получении отрицательных результатов ПЦР в двух последовательных мазках из носоглотки, взятых с разницей не менее чем в 24 часа. Другие люди, проживающие в том же доме и осуществляющие уход за ребенком, находятся под наблюдением в отношении COVID-19; они должны использовать обычные медицинские маски и обрабатывать руки при нахождении на расстоянии ближе двух метров от ребенка до тех пор, пока их статус не будет установлен.
Описания и основные цели исследования
«Гены — это материал, в котором заключена вся информация об организме. Если в нём происходят какие-либо нарушения, прежде всего, они происходят в структуре генов. Особенно это касается наследственных заболеваний», — комментирует врач-педиатр Кристина Кусочкова.
Что даёт проведение генетического анализа и зачем это нужно ребёнку? Узнать о склонности к наследственным заболеваниям, чувствительности к каким-либо лекарственным препаратам и продуктам, выяснить, какой вид физической активности, режим дня и вид питания подойдёт конкретному ребёнку — все это помогает определить тест ДНК ребёнка. Исследование выявляет все риски и особенности здоровья. Также проводят ДНК тест на способности. Пол ребёнка при этом не имеет значения.
Почему ещё стоит провести генетический анализ ребёнку? Результат, который вы получите, останется у малыша на много лет, ведь гены не меняются. То есть, сделав ДНК тест один раз, вы получаете важную информацию о здоровье ребёнка на всю его дальнейшую жизнь. Он сможет использовать полученные данные уже будучи взрослым, и пожизненный вклад в его здоровье обеспечит именно тест ДНК. Мать и отец, как правило, понимают определяющую роль, которую играют гены в жизни их детей.
Расшифровка данных
В зависимости от целей исследования в MyGenetics изучают от 8 до 34 генов. Затем диетологи и нутрициологи центра составляют детальный ДНК-отчёт — от 31 до 62 страниц, в зависимости от выбранного вида исследования.

Из отчёта клиент узнает:
- Прописанный рацион питания. Рекомендации по питанию и подобранные под ребёнка варианты меню. Также описываются возможные причины лишнего веса и риски развития диабета второго типа.
- Пищевые непереносимости. Узнавать о предрасположенности к непереносимости глютена или лактозы лучше заранее, а не путём проб и ошибок.
- Витамины: в каких микроэлементах больше всего нуждается именно ваш ребёнок.
- Уровень физической активности. Какие и в каком количестве физические нагрузки нужны ребёнку для полноценного развития.
- Спортивный потенциал. Врождённые спортивные качества человека содержатся в его ДНК. Анализ поможет выбрать самый подходящий для ребёнка вид спорта, тот, к которому у него есть предрасположенность на генетическом уровне. Полученная информация также поможет снизить вероятность спортивных травм.
Грудное вскармливание
Ни одно исследование на данный момент не продемонстрировало наличие SARS-CoV-2 в грудном молоке (табл. 1). Матери могут сцеживать молоко после тщательной гигиены груди и рук для кормления ребенка медсестрами. Помпы и другие устройства для сцеживания должны тщательно обрабатываться между процедурами по принятым в больнице правилам. Процедура очистки должна включать обработку помпы дезинфицирующими салфетками и промывание ее дополнительных частей горячей водой с мылом. Помимо известных преимуществ грудного вскармливания, с молоком матери, перенесшей COVID-19, ребенку могут передаваться защитные антитела. Поддержка грудного вскармливания может дать и другие преимущества как здоровым, так и больным новорожденным.
Оценка состояния новорожденного по шкале Апгар
В карточке ребенка при выписке, помимо веса и роста, будет оценка по шкале Апгар. Шкалу разработала в 1952 году американский врач Вирджиния Апгар, чтобы персонал роддома мог быстро сориентироваться, какому младенцу нужен особый уход. Она выделила пять признаков, которые оцениваются в баллах от 0 до 2, затем эти значения суммируются.
Чуть позже слово Апгар стало аббревиатурой: Appearance — внешний вид (цвет кожных покровов); Pulse (Heart Rate) — пульс ребенка (частота сердечных сокращений); Grimace (Response to Stimulation) — гримаса, возникающая в ответ на раздражение; Activity (Muscle Tone) — активность движений, мышечный тонус; Respiration — дыхательные движения.
Баллы по шкале Апгар выставляются в конце первой минуты после рождения и в конце пятой. У большинства новорожденных состояние через 1 минуту после рождения оценивается в 7-8 баллов, через 5 минут — 8-10 баллов. 10 баллов сразу после рождения ставят очень редко — такую оценку получают только 15% новорожденных. Состояние детей, которые набирают от 7 до 10 баллов, считается хорошим, им не требуется какой-то специальный уход.
Что такое скрининг-тест детей и что он включает?
Мамы малышей часто переживают по поводу странной, на их взгляд, процедуры – зачем брать кровь из пятки? Скрининг новорожденных проводится с целью выявления врожденных заболеваний, которые не всегда проявляются сразу после рождения, но поддаются лечению на самых ранних стадиях. Несколько капель биоматериала помогают специалистам выявить предрасположенность младенца к:
- гипотиреозу;
- фенилкетонурии;
- муковисцидозу;
- галактоземии и другим заболеваниям.
В неонатальный скрининг новорожденных включены сразу два исследования. Первое позволяет определить количество ТТГ (специфического тиреотропного гормона) в крови. Если это значение выше нормы, вероятно, ребенок унаследовал гипотиреоз.
Второе исследование направлено на поиски фенилаланина. Присутствие его в большом количестве – это один из признаков фенилкетонурии.