Ведение родов при тазовом предлежании
Содержание:
- Роды при тазовом предлежании: помощь в родах
- Возможные осложнения
- Роды при тазовых предлежаниях. Помощь в родах при тазовых предлежаниях
- После операции
- Как проходит кесарево сечение?
- Роды. К чему готовиться?
- Роды
- Тазовое предлежание: кесарево или естественные роды
- Ведение беременности и родов при тазовом предлежании плода
- Как протекает беременность при тазовом предлежании?
- СОЗДАНИЕ ПРАВИЛЬНОЙ ОБСТАНОВКИ ДЛЯ ВАГИНАЛЬНЫХ РОДОВ В ЯГОДИЧНОМ ПРЕДЛЕЖАНИИ
- Особенности течения беременности
- Описание
- Ведение родов при тазовом предлежании
Роды при тазовом предлежании: помощь в родах
После операции на матке остается рубец, поэтому если состояние матери и плода хорошее, шейка зрелая и ребеночек предполагается небольшой, роды ведут под тщательным контролем самостоятельно.
В первом периоде родов (схватки и раскрытие шейки матки) женщине необходимо соблюдать постельный режим для избежания осложнений (преждевременное излитие вод, выпадение ножки плода или петель пуповины).
Если все- таки принято решение вести роды через естественные родовые пути, во втором периоде родов оказывается акушерская помощь в виде пособия. Главный принцип – сохранить членорасположение плода (ножки вытянуты вдоль туловища и прижаты к груди ручками плода). Вначале ребеночек рождается до пупка, потом до нижнего края угла лопаток, потом ручки и плечевой пояс, а затем головка. Как только ребенок родился до пупка, его головка прижимает пуповину с развитием недостатка кислорода. До полного рождения ребенка должно пройти не более 5-10 минут, иначе последствия кислородного голодания могут быть очень неблагоприятны. Также производится разрез промежности, чтобы ускорить рождение головки и сделать его менее травматичным. Используют также капельницу с сокращающими средствами (окситоцин), спазмолитики (но-шпа).
Состояние детей, рожденных в неправильном предлежании при самостоятельных родах, требует повышенного внимания. Частые признаки гипоксии, перенесенной в родах, неблагоприятно сказываются на нервной системе ребенка (консультация невропатолога). Нередка такая патология как вывих тазобедренного сустава. На родах обязательно должен присутствовать неонатолог (детский врач) для оказания при необходимости реанимационных мероприятий
При соблюдении этих мер предосторожности дети, рожденные таким образом, не отличаются от других деток.
Возможные осложнения
Кесарево при неправильной позиции плода признано оптимальным методом родоразрешения. Почему же тогда врачи рассматривают возможность естественного рождения? Во время или после операции могут возникнуть осложнения. К самым распространенным осложнениям у матери относятся:
- При вынашивании необходимо следовать советам лечащего врача-гинеколога
обильное кровотечение;
- занесение инфекции;
- повреждение мочевого пузыря/кишечника;
- воспалительные процессы в матке.
Конечно, многое зависит от квалификации врача, который проводит операцию. Однако от сложностей послеоперационного периода нет страховки. Женщина может долго отходить от наркоза, что вызвано индивидуальными особенностями организма. В области шва практически всегда возникают болезненные ощущения, иногда настолько сильные, что требуется введение обезболивающего препарата. Восстановление после операции проходит индивидуально: это зависит от наличия/отсутствия осложнений, ресурсов организма.
Осложнения у малыша
При КС существует вероятность повреждения плода, поэтому так важно внимательно выбирать врача, который будет проводить операцию. Оперативное вмешательство может сказаться на ребенке, даже если операцию прошла гладко
Это связано с тем, что процесс перехода от внутриутробной жизни к жизни вне утробы нарушен. Малыш адаптируется к новым условиям, проходя через родовые пути. При кесаревом этого прохода нет, адаптация может быть сложной. Это выражается в:
- нарушении дыхательной функции;
- сбоях в работе сердца;
- отказе от груди;
- низком тонусе мышц;
- сниженном иммунитете;
- повышенной сонливости;
- медленном заживлении пупочной раны.
Раньше многие беременные боялись КС, отстаивая возможность родов естественным путем. Страх был обусловлен мифом, что после вмешательства дети отстают в развитии от сверстников, у них обязательно появляются проблемы со здоровьем. Ни то, ни другое – неправда. Доказано, что кесарево не влияет на развитие малыша. Что касается здоровья, то проблемы действительно могут быть, но далеко не всегда. Большинство из них решаются быстро: например, иммунитет окрепнет на грудном вскармливании, а нарушение тонуса корректируется с помощью массажа. Когда при тазовом предлежании врач настаивает на кесаревом – нужно прислушаться. Если правильное положение не принято к назначенному сроку, то хирургические роды в большинстве случаев куда безопасней естественных. Иногда они являются единственной возможностью спасти мать и младенца.
Роды при тазовых предлежаниях. Помощь в родах при тазовых предлежаниях
Большинство детей при тазовом предлежании рождаются спонтанно или с минимальной помощью. Здесь нет необходимости спешить. Пусть схватки прогрессируют нормально, не стимулируйте их, если это абсолютно не необходимо. Иногда, однако, ребёнок может остановиться в некоторой точке своего пути и тогда вам нужно помочь ему.
Помощь при вытянутых ногах. При неполном тазовом предлежании ноги ребёнка могут иногда ограничить его возможность сгибания в талии. Обычно это не доставляет много хлопот, но это может быть при первых родах. Если схватки не прогрессируют, а раскрытие полное, нужно привести ребёнка в полное тазовое предлежание. Нужно ввести руку, достигнуть ног, надавить на обратную сторону коленки одной ноги пальцами во внешнюю сторону (относительно колени ребёнка) и тем самым согнуть ногу в колене. Затем дотянитесь до ступни и опустите её вниз, как при полном тазовом предлежании. То же проделайте с другой ногой. После этого пусть схватки продолжаются нормально.
 Помощь в родах при тазовых предлежаниях
Помощь в родах при тазовых предлежаниях
Также может быть необходимо перевести ребёнка в полное тазовое предлежание, если схватки не прогрессируют, при полном раскрытии.
Помощь при рождении плеч и рук. Иногда руки ребёнка могут быть над головой или, что более редко, одна рука может быть закинута за голову. В этом случае вы должны освободить руки, чтобы извлечь голову.
- Попытайтесь извлечь руки, ведя их вдоль груди обычным образом.
- Если одна рука за головой, вам нужно вращать немного тело ребёнка, чтобы освободить руку. Вращайте тело ребёнка в направлении, в котором смотрит рука, пока она не освободится. Если другая рука также за головой, вращайте тело ребёнка в противоположном направлении, пока она также не освободится.
 Помощь в родах при тазовых предлежаниях
Помощь в родах при тазовых предлежаниях
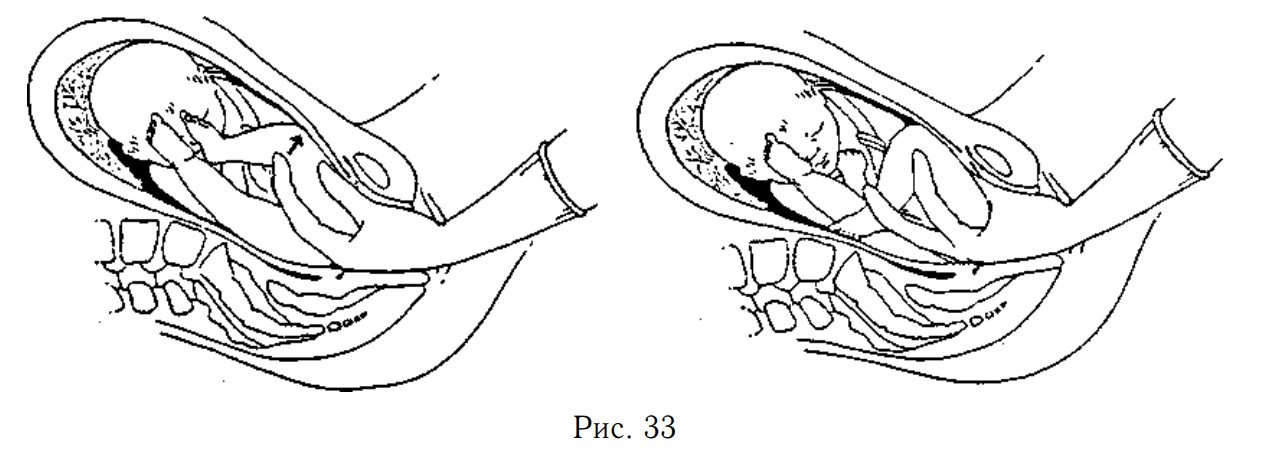
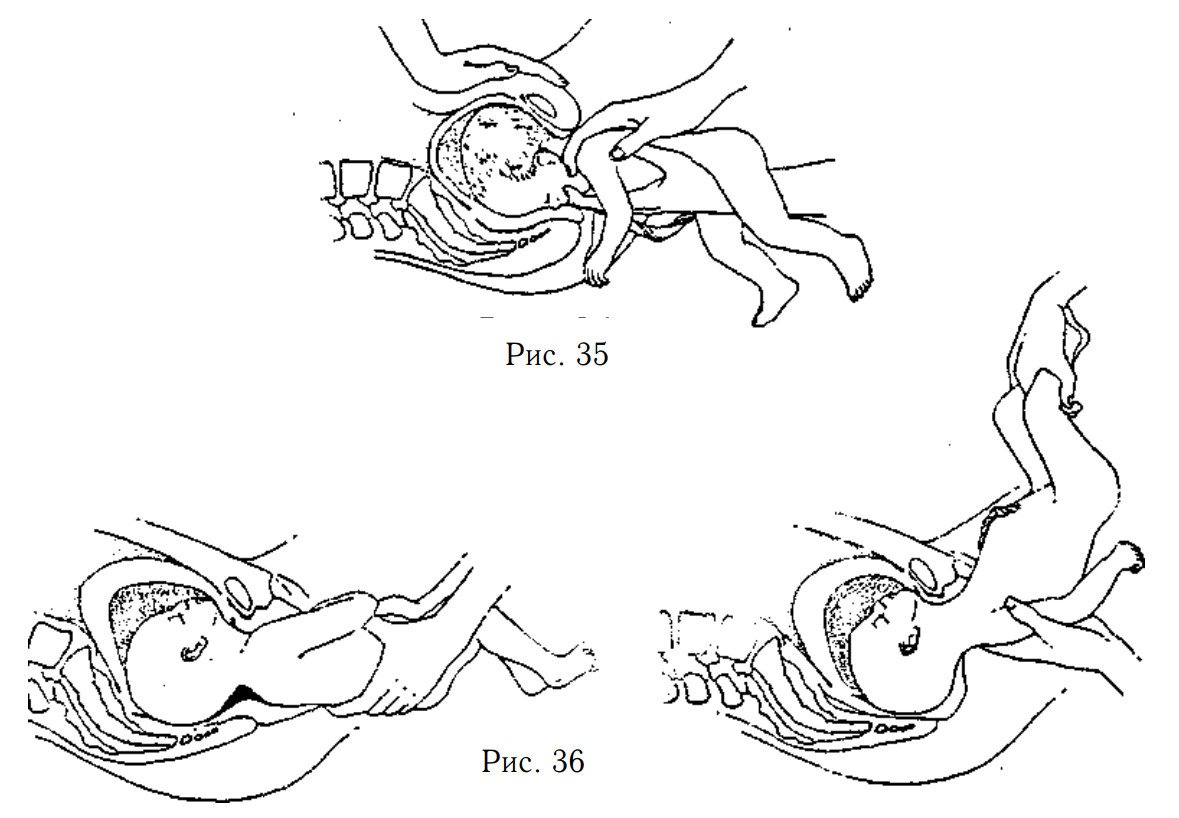
Помощь при рождении головы. Голова ребёнка может задержаться краем таза. В этом случае лучше всего, чтобы ассистент или муж надавливал рукой на живот матери, пока вы держите ребёнка на левой руке (если вы правша) и вводите средний палец левой руки в рот ребёнку, держа указательный и безымянный пальцы на его щеках. Подтяните голову вниз. Правой рукой на плечах ребёнка вы можете увеличить тягу, пока не родится голова (рис. 35).
Положение, когда крестец ребёнка сзади. Это — наиболее редкая и наиболее трудная позиция, встречающаяся при тазовых предлежаниях, т.к. голова может застрять, не давая ягодицам вращаться, так что крестец ребёнка оказывается повернутым назад относительно матери. Держите тело ребёнка двумя руками и мягко вращайте его. Нужно извлечь ребёнка так, чтобы лицо его смотрело вниз.
Если затылок ребёнка находится во впадине крестца матери, сначала попытайтесь повернуть его так, чтобы его лицо смотрело вниз. Если это не удастся, попытайтесь извлечь голову, подымая его тело так, чтобы затылок, макушка и лоб могли пройти над копчиком в таком порядке. Следите, чтобы не растянуть шею ребёнка. Необходима будет большая эпизиотомия (рис. 36).
 Помощь в родах при тазовых предлежаниях
Помощь в родах при тазовых предлежаниях
После операции
Вас переведут в реанимацию. Первые два часа каждые 15 минут, дальше реже, будут проверять, как сокращается матка, процедура болезненная, но необходимая, на живот положат грелку со льдом.
Каждые три часа будет измеряться давление, пульс и температура. Обязательно назначат антибиотик, обезболивающее, препараты ускоряющие сокращение матки. Вставать можно через 10-12 часов, чем раньше вы это сделаете, тем быстрее восстановитесь после операции.
Первые сутки голод, на второй день можно съесть куриный не жирный бульон, воду без газа, чай без сахара. Должны начать отходить газы, и перистальтировать кишечник, если вы этого не чувствуете, скажите врачу.
На 3-4 сутки будет стул. До этого времени следует соблюдать диету, исключив еду вызывающую вздутие кишечника. Ребенка отдадут, как только вас переведут из реанимации в общую палату, и вы сможете вставать.
Все лекарства, которые назначаются после кесарева, совместимы с кормлением грудью. Если врач назначит что-то еще, вас об этом проинформируют.
На пятые сутки снимут швы. Если у вас нет осложнений, и с ребенком все в порядке, то на 5-7 сутки вы вернетесь домой вместе со своим малышом.
После кесарева 2 месяца необходим бережный режим: не поднимать тяжести, не жить половой жизнью, не посещать сауны, бассейн, тренажерный зал, мыться только под душем.
Важно! Следующую беременность можно планировать не ранее чем через год.
Как проходит кесарево сечение?
Если при диагностировании тазового предлежания плода по каким-либо причинам отсутствует возможность родить естественным образом, роженице назначается кесарево сечение. В среднем операция длится 40-50 минут. После всех подготовительных мероприятий (очистительная клизма, обезболивание, премедикация, промывка влагалища, установка мочевого катетера) врач производит рассечение передней брюшной стенки в лобковой области. Разрез делается в поперечном направлении длиной около 12 см.
После извлечения ребенка из утробы матери рассеченные ткани ушиваются, затем пациентка переводится в реанимационную палату. Помещение на живот льда способствует сокращению матки.
Роды. К чему готовиться?
Независимо от того, какой метод родоразрешения выбран, беременная с тазовым предлежанием плода направляется в стационар планово в сроке после 38 недель без признаков родовой деятельности.
Естественные роды
Существует ряд условий, сочетание которых позволяет специалистам сделать выбор в пользу естественного родоразрешения при тазовом предлежании:
- беременность доношенная;
- размеры таза соответствуют размерам плода (клинически нормальный таз);
- шейка матки зрелая.
При выборе в пользу естественных родов женщина будет находиться под наблюдением специалистов до начала родовой деятельности, что позволит избежать таких грозных состояний, которые развиваются при стремительном излитии околоплодных вод (что часто встречается при тазовых предлежаниях), как выпадение частей плода и петель пуповины.
При головном предлежании после вскрытия плодного пузыря изливается небольшое количество вод (передние воды), после чего головка опускается ниже, окаймлённая со всех сторон мягкими тканями родовых путей, и перекрывает дальнейшее излитие вод. Окончательное их излитие происходит вслед за рождение малыша (задние воды).
При тазовом предлежании деления околоплодных вод на передние и задние нет, т.к., если представить это просто, мягкие ткани родового канала не могут плотно охватить ягодицы и ножки ввиду их неудобной для этого формы. Это значит, что при вскрытии плодных оболочек вся имеющаяся жидкость устремляется наружу одномоментно, увлекая с собой пуповину и даже конечности.
Учитывая все вышесказанное, при тазовом предлежании целесообразнее выполнять в условиях стационара амниотомию, когда после прокола плодных оболочек доктор, не извлекая руку, выпускает воды медленно, препятствуя развитию ненужных ситуаций.
Осложнения в родах
Негативные последствия таковы:
- после быстрого излития околоплодных вод возможно выпадение петель пуповины, которое встречается, по статистике в 5 раз чаще, чем при головном предлежании;
- после 36-й недели гестации при тазовом предлежании процент преждевременного и раннего излития околоплодных вод выше, чем в те же сроки при головном предлежании (25% и 15% соответственно);
- удлинение первого и второго периода родов по причине развития первичной слабости родовой деятельности;
- нарушение микроциркуляции в сосудах матки и плаценты;
- сдавление пуповины при прохождении через родовые пути головки плода и развитие тяжёлой гипоксии со всеми вытекающими последствиями;
- травмирование в родах плода;
- травмы мягких тканей половых органов у мамы;
- гипотонические кровотечения в послеродовом периоде.
Биомеханизм родов при тазовом предлежании сложен и зависит от вида предлежания и степени сгибания-разгибания головки. Весь процесс требует максимальной внимательности от медицинских работников. Поскольку тазовый конец меньше головного, во время родов могут возникнуть определённые осложнения. Работа акушеров направлена на их предупреждение.
Одна из основных задач – не допустить стремительного рождения нижних конечностей и ягодиц, чтобы родовой канал смог подготовиться к рождению более крупной головки. При быстром рождении малыша до пояса возможно запрокидывание ручек кверху, что также осложнит дальнейший процесс рождения.
Поэтому до определённого момента ребёнка «придерживают», направляют, а после рождения нижней части применяют особые приёмы для низведения ручек и рождения головки. Как только рождается нижняя часть, процесс максимально ускоряется, т.к. возникает большой риск сдавления пуповины между головкой плода и костями таза мамы и гибели в результате гипоксии.

Когда лучше кесарево?
При поступлении в стационар для кесарева сечения плановая госпитализация нужна для подготовки беременной к операции, коррекции имеющихся патологических состояний, стабилизации хронических заболеваний, беседы с анестезиологом и выбора метода анестезии.
Показания к оперативному родоразрешению у первородящих:
- переношенная беременность;
- доношенная беременность, но неготовые родовые пути;
- возраст беременной старше 30;
- вес плода более 3600 и менее 2000 (особенно, если плод мужского пола);
- преждевременное излитие вод при неготовой шейке;
- смешанное ягодичное или ножное предлежание;
- слабость родовой деятельности.
Показания к оперативному родоразрешению у повторнородящих:
- переношенная беременность + неподготовленные родовые пути;
- преждевременное излитие вод + неподготовленные родовые пути;
- вес плода менее 2000 и более 3600;
- ножное предлежание плода;
- травматизация или гибель плода при предыдущих беременностях и родах.

Роды
Многие женщины в родах принимают коленно-локтевое положение
– становятся на четвереньки. Я нахожу это положение наиболее выгодным для
матери, ребенка и акушерки. Некоторые специалисты просят женщину встать в
полный рост и выпрямиться. У меня есть опасения, что в такой позе плацента
может отделиться слишком быстро. Когда женщина в коленно-локтевом положении,
матка лежит горизонтально, дном вперед. Мне кажется, что если женщина принимает
вертикальное положение, то сразу после рождения ребенка и даже в отсутствии
схватки сила гравитации будет способствовать тракции за пуповину и плаценту.
У меня нет доказательств в подтверждение этой теории, но пока я не получу
веского опровержения, я не стану понуждать женщин с тазовым предлежанием плода
рожать вертикально. Кроме того, похоже, что те женщины, которым не указывают,
что и как делать, сами наклоняются вперед и встают на четвереньки. Разобраться
в этом вопросе нам бы помогли научные исследования.
Существуют некоторые подтверждения тому, что когда женщина стоит, ребенок
может родиться слишком быстро, и за ним тут же последует плацента — под силой
тяжести она может родится прямо вслед за макушкой ребенка. Ввиду этих соображений,
я предпочитаю положение на четвереньках.
В старых учебниках по акушерству есть иллюстрации с изображением акушерского
пособия: роженица лежит на спине, акушер поднимает ребенка за стопы вверх,
выводя голову над лобком; когда женщина на четвереньках – это движение совершается
под действием силы тяжести.
Тазовое предлежание: кесарево или естественные роды
При наличии тазового предлежания в 70-85% случаев рекомендуют плановое кесарево сечение, а примерно у 15-25% женщин проводят естественные роды, остальные 3-5% приходится на экстренную операцию. Выбор проходит строго индивидуально, а врач, проводящий роды в ягодичном или смешанном предлежании, должен иметь опыт такого родоразрешения.
В обязательном порядке нужен контроль работы сердца, сокращений матки, медикаментозная поддержка, акушерская помощь при рождении головки.
Риски без операции
Если есть возможность провести естественные роды, то женщине необходимо знать их риски:
- разрыв шейки матки, влагалища, промежности;
- смещение костей таза;
- слабая родовая деятельность;
- послеродовое кровотечение.

Разрыв шейки матки Это объясняется тем, что ножки и ягодицы недостаточно сильно раскрывают шейку и родовые пути, а когда идет головка, то не исключены родовые травмы. Примерно у 40% рожениц обычные роды протекают без осложнений, но у плода есть вероятность развития:
- дыхательной недостаточности;
- внутричерепного кровоизлияния;
- нарушений функции головного мозга (энцефалопатия);
- травмы позвоночника и спинного мозга, ручек;
- поражения, вывихов тазобедренных суставов, тазовых костей;
- пережатия пуповины с удушьем;
- сдавления головки в шейке матки;
- переразгибания головки у выхода из тазового кольца с внутричерепным кровоизлиянием, травмированием шеи.
При тяжелых родах существует опасность мертворождения, а родовая травма и нарушение притока крови к мозгу в дальнейшем могут стать причиной умственной отсталости, инвалидности, эпилепсии, двигательных расстройств.
Возможный вариант решения — акушерский поворот
Наружный акушерский поворот проводится врачом достаточно редко, так как для него есть много противопоказаний:
- перенесенное ранее кесарево или операция на матке с образованием рубца;
- угроза выкидыша, привычное невынашивание;
- токсикоз второй половины беременности;
- малое или чрезмерно большое количество околоплодных вод;
- возраст женщины более 30 лет и первые роды;
- ожирение;
- зачатие происходило после гормональной стимуляции, длительного лечения бесплодия, наступило при искусственном оплодотворении;
- узкий таз, аномальное строение матки;
- плод ослаблен, имеет дыхательную недостаточность;
- плацента расположена низко или есть признаки ее раннего отслоения;
- обвитие пуповиной или его риск;
- миома;
- многоплодная беременность.
Если нет ограничений для проведения поворота, то на сроке 36-37 недель женщине вводят средства для расслабления матки и врач (под контролем УЗИ) помещает одну руку на таз ребенка, а другую на голову и совершает такие движения, смещая:
- ягодицы к спине;
- спину к головке;
- головку по направлению живота плода.

Наружный акушерский поворот В некоторых случаях поворот оказывается успешным, но беременную до его проведения ставят в известность о рисках (их частота 6-7%):
- отслоения пациенты;
- начала преждевременной родовой деятельности;
- разрыва околоплодного пузыря, стенки матки;
- резкого кислородного голодания плода.
Ведение беременности и родов при тазовом предлежании плода
Поскольку врачи понимают, чем опасно тазовое предлежание плода, они обычно тщательно следят за состоянием здоровья женщины и положениями малыша. Если эта патология обнаруживается до 28 недели беременности, поводов для беспокойства не должно возникнуть. Врачам достаточно будет только наблюдать за женщиной. Но если патологию обнаруживаю в период с 29 по 30 недели, то специалисты подбирают тактику ее исправления. Для этой цели могут применяться как традиционные методы, так и нетрадиционные. К последним относятся: ароматерапия, акупунктура, гомеопатия, плавание, световые и звуковые воздействия.
Одним из наиболее популярных и эффективных традиционных методов исправления тазового предлежания плода считается корригирующая гимнастика. Стоит отметить, что она показывает свою эффективность в более чем 75% случаев. Но при этом в некоторых случаях ее категорически нельзя назначать. К таким случаям, прежде всего, относят гестоз, аномалии развития плода и матки, предлежание плаценты. В случае если тазовое предлежание плода сохраняется вплоть до 35-37 недели беременности врачи могут попробовать выполнить наружный поворот плода на головку, разработанный Б.Л. Архангельским. Этот метод показал свою эффективность, которая достигает 87%. Выполнять эту процедуру должен исключительно врач высокой квалификации. Делать это нужно только в условиях стационара, чтобы в случае необходимости могло быть произведено кесарево сечение, а также оказана вся необходимая помощь малышу и матери. После того, как плод перевернули, его необходимо закрепить. Для этой цели обычно используют различные упражнения и бандаж, которые способствуют фиксации плода в благоприятном для родов положении. Стоит также отметить, что даже в случае неудачного окончания процедуры, все же возможны роды естественным путем.
Как протекает беременность при тазовом предлежании?
Беременность при тазовом предлежании протекает так же, как при головном. Начиная с 32 недели беременности, при диагнозе тазового предлежания для его исправления рекомендуется определенный комплекс упражнений. Беременная, лежа на кровати, поварачивается попеременно на правый и левый бок и лежит на каждом по 10 минут. И так 3-4 раза. Занятия проводятся 3 раза в день. Часто поворот плода на головку происходит в течение первых 7 дней, если нет отягчающих обстоятельств (маловодие или многоводие, неправильная форма матки). Смысл этих упражнений в раздражении нервных рецепторов, повышении возбудимости и моторной функции матки. Если к 37-38 неделе упрямый малыш так и не изменил своего положения, роды ведутся в тазовом предлежании. За 2 недели до предполагаемого срока родов предлагается госпитализация в стационар, где и решается вопрос о способе родоразрешения.
СОЗДАНИЕ ПРАВИЛЬНОЙ ОБСТАНОВКИ ДЛЯ ВАГИНАЛЬНЫХ РОДОВ В ЯГОДИЧНОМ ПРЕДЛЕЖАНИИ
Мишель Оден так сформулировал свой подход к родам в тазовом предлежании:
«Самое главное не в том, чтобы извлечь ребенка в тазовом предлежании, а в
том, чтобы создать условия, чтобы женщина смогла его родить» (17)
Особо важно
сделать так, чтобы роды шли беспрепятственно к «рефлексу изгнания плода»,
который ошибочно принимают за «второй период родов» из-за распространенного
в нашей культуре непонимания физиологии родов (18). Оден приводит рассказ
одного мужчины о том, как рожала его жена:
«Странно, что когда мы разговаривали с друзьями о родах, они постоянно твердили
о первом периоде и о втором периоде
Когда рожала моя жена – не было никакого
второго периода. У нее было что-то вроде внезапно сработавшего рефлекса, и
совсем скоро родился ребенок» (18).
Оден описывает рефлекс изгнания плода как серию мощных и неудержимых маточных
сокращений, во время которых нет места произвольным движениям, однако предупреждает,
что:
«… все события, в основе которых – высвобождение окситоцина (в частности,
роды, половой акт и лактация) чрезвычайно уязвимы в отношении факторов окружения…Он
не возникнет, если на родах присутствует акушерка, ведущая себя как «инструктор»,
наблюдатели, помощники, тот, кто руководит или «поддерживает». Ему могут помешать
вагинальное исследование, зрительный контакт, вынужденная смена обстановки.
Он не возникает, если интеллект рожающей женщины стимулируется при помощи
«рационального» языка («Вот теперь раскрытие полное, теперь можешь тужиться»).
Он не возникает, если в комнате недостаточно тепло, или если там слишком яркий
свет» (17).
Он полагает, что в действительности роль акушерки в том, чтобы обеспечить
такую обстановку, в которой возможен рефлекс изгнания плода, а также чтобы
удовлетворить потребность женщины в уединении, но в то же время – и ее потребность
чувствовать себя в безопасности. Он настаивает, что в случае тазовых родов
эти условия нужно соблюдать «строже, чем когда бы то ни было» (17). Представления
Одена о роли отца и сопровождающих лиц в родах стали предметом споров; однако
многие сторонники активного участия женщины в рождении ребенка согласны, что
роженица очень чувствительна к тому, что происходит вокруг, и важно, чтобы
каждая женщина имела право находиться в тех условиях, о которых говорилось
выше.
Печально, но факт: женщине, которая рожает ребенка в тазовом предлежании,
гораздо труднее оказаться в условиях, идеальных для вагинальных тазовых родов,
чем той, которая рожает в предлежании головном. Тревога матери, скорее всего,
будет помножена на страх, который испытывают медики и прочие люди в отношении
вагинальных тазовых родов. Вместо одной — двух акушерок с женщиной на родах
будет доктор, и, возможно, не один. «С тазовыми родами происходит так, будто
вы ожидаете чего-то более трудного (по сравнению со средним случаем) и искусственно
создаете еще большие трудности – а следовало бы наоборот» (17).
Особенности течения беременности
Для будущих матерей важно понимать, что данная патология не является чрезмерно опасной. Причем в ряде случаев диагностирование ТПП не несет в себе рисков для нормальных родов и здоровья малыша и роженицы
Однако статистика говорит о том, что аномалия все-таки сопряжена с повышенными рисками осложнений. Именно поэтому в ряде случаев показано хирургическое воздействие при ведении родов.
Возможные осложнения:
- СРД;
- гипоксия эмбриона;
- раннее отхождение вод;
- ущемление и разгибание головки плода.
Для нивелирования осложнений важно своевременно диагностировать аномалию
Классификация
Ножное предлежание. Наблюдается в 11-13% всех ТПП.
Подразделяется на следующие варианты:
- полное (обе нижние конечности);
- неполное (одна нижняя конечность);
- коленное.
Ягодичное. Диагностируется наиболее часто.
Подразделяется на два варианта:
- неполное (ягодицы на входе родовые пути) – 3/4 случаев;
- смешанное (ко входу в малый таз расположены и ягодицы, и нижние конечности) – 1/4 случаев.
В зависимости от конкретного вида ТПП биологический механизм родов имеет индивидуальные особенности.
Так, самостоятельные роды, с минимальными рисками осложнений возможны при наличии неполного ягодичного ТПП, если эмбрион отличается малыми размерами, а таз матери нормальный.
И, наоборот, вероятность асфиксии и выпадения конечностей плода или пуповины высокая, когда диагностировано ножное или смешанное ягодичное ТПП. В этих случаях рекомендуется кесарево сечение.
Причины возникновения ТПП
К наиболее распространенным причинам возникновения ТПП относятся следующие:
- маловодие (ограничены возможности эмбриона занять нужное положение);
- многоводие (высокая подвижность плода не позволяет ему занять во время нормальное положение);
- пуповинное обвитие (активность плода приводит к последующему ограничению подвижности из-за пуповины, которая обматывает его тело);
- миома матки и другие патологии (оказывает влияние на положение эмбриона);
- многоплодие (беременность близнецами ограничивает подвижность малышей из-за дефицита свободного пространства).
Возможные осложнения:
- роды ранее обусловленного срока;
- травматизм матери;
- травматизм ребенка;
- гипоксия (ягодичное предлежание сопровождается пережатием пуповины).
Описание
Код по МКБ-10: О32.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
Тазовое предлежание плода – положение плода в матке, при котором над входом в малый таз находятся ягодицы или ноги.
По положению плода различают следующие виды тазовых предлежаний:
- Неполное (чистое) ягодичное. Предлегают к малому тазу только ягодицы, ноги плода при этом смотрят вверх и находятся у его головы.
- Смешанное ягодичное. Положение ног ребенка напоминает позу лотоса (ноги скрещены).
- Полное ножное. Обе ноги направлены в сторону малого таза.
- Неполное ножное. В малый таз входит только одна нога.
Встречаемость тазовых предлежаний среди всех беременных варьирует от 2,7 до 5,4%. Чаще всего встречается чистое ягодичное тазовое. В относительных цифрах показатели колеблются в пределах 63,2-68%. На втором месте по встречаемости – смешанное ягодичное предлежание (20,6-23,4%). Реже всего можно встретить ножное предлежание: его встречаемость составляет от 11,4 до 13,4%.
Прослеживается зависимость вероятности выявления тазового предлежания плода от количества беременностей матери. Так, у первородящих женщин оно встречается реже, чем у повторнородящих. Это объясняется тем, что у многорожавших женщин возникает дряблость передней стенки живота и неполноценность мускулатуры матки. Такие условия дают возможность плоду легко расположиться ягодицами к малому тазу. Также у повторнородящих отмечаются смешанное ягодичное и ножное предлежание, а у первородящих – чистое ягодичное.
Возникновению тазовых предлежаний способствуют следующие факторы:
1. Органические
- Сужение таза, аномалии развития таза
- Пороки развития матки
- Чрезмерная или ограниченная подвижность плода при многоводии, маловодии, многоплодии
- Предлежание плаценты (плацента находится у входа в малый таз)
- Пороки развития плода (анэнцефалия, гидроцефалия)
- Опухоли придатков матки
2. Функциональные
Примером функциональных расстройств может быть дискоординация родовой деятельности. Это состояние характеризуется нарушением тонуса и ритма сокращений разных частей матки. Головка плода отталкивается от входа в малый таз. В результате появляется возможность к совершению маневра (плод переворачивается с головы на ноги).
Самыми частыми причинами и состояниями плода, сопровождающимися тазовым предлежанием, являются недоношенность (20,6%), многоплодие (13,1%), большое количество родов у беременной (4,1%), узкий таз женщины (1,5%).
К 36-й недели можно окончательно поставить диагноз тазовое предлежание. В период с 28 по 36 неделю беременным женщинам для установления головного предлежания рекомендуют использовать специальные гимнастические комплексы. У 70% повторнородящих и у 30% первородящих женщин плод поворачивается произвольно.
Ведение родов при тазовом предлежании
Родоразрешение при тазовом предлежании возможно как естественным путём, так и посредством кесарева сечения. Показаниями к проведению кесарева сечения являются:
-
крупный плод;
-
рубец на матке;
-
переношенная беременность;
-
предлежание плаценты.
При удовлетворительном состоянии плода и роженицы роды осуществляются под постоянным врачебным наблюдением. Во время схваток женщине показан строгий постельный режим, при этом осуществляется профилактика преждевременного вскрытия плодного пузыря и постоянный контроль за плодом и сокращениями матки. Так как нахождение роженицы в положении лёжа приводит к слабой родовой деятельности, ей оказывается акушерская помощь для скорейшего родоразрешения, а также вводятся препараты, усиливающие схватки.