Тазовое предлежание плода: как исправить ситуацию
Содержание:
- Возможен ли поворот плода?
- Самочувствие
- Диагностика
- Как рожать будем?
- Особенности естественных родов при тазовом предлежании
- Родоразрешение при тазовом предлежании
- Диагностика
- УЗИ в 3 триместре беременности (3 скрининг)
- КЛАССИЧЕСКОЕ РУЧНОЕ ПОСОБИЕ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА
- Причины тазового предлежания плода и опасность такого явления
- Лечение низкой плаценты при беременности
- Причины тазового предлежания
- НЕПОСРЕДСТВЕННО ПОСЛЕ РОДОВ
Возможен ли поворот плода?
В большинстве случаев, плод в тазовом предлежании к сроку родов переворачивается в головное.
Самопроизвольный поворот наиболее часто наблюдается при ягодичном предлежании, а также у многорожавших женщин.
Частота самопроизвольного поворота плода в головное предлежание прогрессивно снижается с увеличением срока
гестации и составляет около 40% до 34 недель и 12% в 37 недель. К этому времени, если произошел спонтанный поворот,
то обратный поворот маловероятен. Поворот в головное предлежание происходит спонтанно до родов у 70% повторно беременных
с тазовым предлежанием и у 30% первородящих женщин.
В ряде случаев при неправильном положении плода используют наружный поворот плода (по Б. А. Архангельскому, по Виганду).
Наружный поворот плода может быть проведен в женской консультации, но большинство специалистов
предпочитает производить его в условиях стационара.
К факторам, затрудняющим наружный поворот, относят: ожирение матери, маловодие, локализация плаценты по
передней стенке и в дне, раскрытие шейки матки. Наиболее безопасный срок выполнения эффективного поворота — 34-36 недель.
Противопоказания для проведения наружного поворота: угроза прерывания беременности,
предлежание плаценты, аномалии развития матки, маловодие, многоплодие, узкий таз, гипоксия плода,
рубец на матке.
Осложнения. Осложнения включают: гипоксию плода (3,3-10% случаев), отслойку плаценты ( 1,1-4% ),
травмы плечевого сплетения плода, разрыв матки и гибель плода в результате компрессии пуповины. В случаях затрудненного поворота отмечается
снижение резистентности кровотока в средней мозговой артерии, что может отражать нормальную физиологическую реакцию плода.
Учитывая сложность выполнения наружного поворота и риск развития осложнений,
ряд врачей России и Украины разработали комплекс специальных коррегирующих
упражнений по исправлению положения плода. Методики, предложенные И.Ф.Дикань (1961),
Е.Н.Калининой (1975), И.И.Грищенко и А.Е.Шулешовой (1979), В.В.Абрамченко (1996),
широко применяются у беременных с тазовыми предлежаниями плода.
Эффективность комплексов обусловлена изменением тонуса мышц передней брюшной стенки и матки.
Выполнение комплексов возможно с 32-й до 38-й неделю беременности.
По данным Е.В. Брюхиной, при дифференцированном подборе физических упражнений удается исправить тазовое
предлежание плода более чем у 76% 6еременных. Хотя некоторые исследователи скептически относятся к этому утверждению.
Самочувствие
Разберемся, что происходит на 32 неделе беременности с женским организмом. Большинство будущих мам отмечают следующие симптомы и признаки:
- Повышенная утомляемость. Сейчас вам сложно выполнять действия, которые вы раньше делали не задумываясь.
- Ограниченная подвижность. Живот в 32 недели беременности настолько большой, что женщине становится трудно наклоняться, надевать обувь.
- Нарушения со стороны органов пищеварения. Растущая матка продолжает сдавливать желудок и кишечник, поэтому многие женщины сталкиваются с такими неприятными явлениями, как изжога, запоры, ощущение тяжести в желудке.
- Тренировочные схватки. Большинство женщин отмечают, что у них время от времени каменеет живот на 32 неделе беременности. При этом может ощущаться несильная боль тянущего характера. Пугаться не стоит, такие ощущения возникают при тренировочных схватках, так ваш организм готовится к родам.
- Проблемы с зубами и деснами. В этот период может появиться кровоточивость десен, а также разрушение зубов. Чтобы избежать неприятных последствий в период беременности регулярно посещайте стоматолога и выполняйте рекомендации специалиста. В борьбе с пародонтитом беременных поможет массаж десен, употребление полезной пищи – фруктов, овощей.
- Отеки конечностей и выпирающие вены. Эти явления возникают из-за возросших нагрузок на организм. Чтобы снизить неприятные ощущения, чаще отдыхайте, желательно, лежа, приподняв ноги.
- На 32 неделе беременности шевеления плода могут доставлять дискомфорт. К этому сроку ребеночек уже находится в позиции, в которой будет пребывать до самых родов, так как его размер уже не позволяет ему переворачиваться и кувыркаться, как раньше. В большинстве случаев, малыш располагается головой вниз, поэтому он может упираться ножками в ребра мамы, что доставляет ей дискомфорт.
- Беременность 32-33 недели – это срок, когда под действием гормонов происходят изменения в костях и связках таза. Организм готовится к родам, поэтому кости «расходятся» в стороны. Проявляется это явление неприятными ощущениями в области промежности.
Эмоциональное состояние
Изменяющийся гормональный фон отражается и на эмоциональном состоянии женщины. На этом этапе многим женщинам снятся сны, связанные с ребенком и родами. Не стоит пугаться, если это сны негативные, они не предвещают неприятности, а просто-напросто отражают ваше психологическое состояние.
Возможно, вы слишком боитесь родов или чем-то расстроены в последнее время. Постарайтесь отгонять негативные мысли, окружайте себя приятными эмоциями и заботьтесь о своем комфорте. Помните, что в этот период ваш ребенок полностью зависит от вас, и все ваши переживания и страхи передаются ему.
Поэтому смотрите только приятные фильмы с хорошим концом, читайте позитивные книги и слушайте мелодичную музыку. Общаться старайтесь только с приятными вам людьми, всячески избегая негативных эмоций.
Вес
Вес на 32 неделе беременности должен увеличиться примерно на 8-12 кг по сравнению с «до беременным» периодом. Конечно, это усредненные показатели, многие зависит от телосложения женщины и других индивидуальных факторов.
Если при проведении обследования будет установлено, что ребенок развивается нормально, а количество околоплодных вод не меньше требуемого уровня, то переживать по поводу недобора веса не стоит.
А вот если масса тела значительно превышает норму, то это может говорить о том, что будущая мама любит сладости и не следит за своим рационом. Наверняка, ваш врач неоднократно напоминал вам, что прибавка в неделю более 500 граммов – не норма.
Набор лишних килограммов – это не только угроза вашей фигуре, но и реальная опасность для здоровья. У тучных будущих мам чаще отмечаются такие проблемы, как:
- высокий уровень сахара в крови;
- отеки;
- варикозное расширение вен;
- повышенное давление.
Поэтому старайтесь следить за весом и не передать.
Если ожидается двойня
А что происходит на 32 неделе беременности, если ожидается двойня? Как правило, 32 неделя беременности двойней – это определенный рубеж, пройдя через который дети начинают развиваться более медленными темпами.
Связано это с тем, что двойне мало места в животе, кроме того, питание, поступающее по сосудам плаценты, делится на двоих малышей. Поэтому малыши из двойни рождаются с меньшим весом, чем дети при одноплодной беременности. Кроме того, одна двойняшка почти всегда чуть более крупная.
При беременности двойней на тридцать второй неделе увеличивается риск преждевременных родов. Поэтому маме нужно быть внимательной к своему здоровью и не отказываться лечь в стационар, если врач сочтет нужным.
Диагностика
Для того чтобы определить предлежание плода и провести сопутствующие исследования, прибегают к помощи:
- наружного осмотра;
- влагалищного исследования;
- УЗИ;
- допплерографии;
- кардиотокографии.
Наружный осмотр
Этот вид диагностики выполняется врачом-гинекологом, наблюдающим беременность, во время очередного посещения женской консультации. Он проводится руками, то есть специалист ощупывает живот будущей мамы и по определённым признакам (крупная, твёрдая и подвижная часть — головка — находится вверху живота, а мягкая, небольшая — внизу) приходит к выводу о положении ребёнка в утробе. Но такой метод не даёт представления о виде тазового предлежания, массе плода, расположении головки и иных важных параметрах, поэтому возникает необходимость в других методах исследования.

При тазовом предлежании сердце плода прослушивается на уровне пупка или выше В ряде случаев определить предлежание посредством наружного осмотра затруднительно. Такое возможно при:
- хорошо развитых мышцах брюшного пресса;
- ожирении женщины;
- повышенном тонусе матки;
- беременности двойней;
- анэнцефалие — пороке развития черепа.
В таких ситуациях достоверно определить положение плода, а также узнать его вес и другие важные параметры можно с помощью УЗ-диагностики.
Влагалищное исследование
Влагалищное исследование — метод диагностики, применяемый обычно во время родоразрешения. Он позволяет точно определить, какая часть плода (ягодицы, ножки либо и то, и другое) предлежит к входу в малый таз. Его необходимость объясняется тем, что, даже если перед родами и было точно установлено положение ребёнка, то в период схваток оно может поменяться, а это определяет тактику ведения родов и действия врачей.
Влагалищное исследование проводится, когда шейка матки уже частично раскрыта, а плодный пузырь разорван
Но при этом необходимо помнить об осторожности, ведь резкими движениями можно нанести травму ребёнку
Дополнительные исследования
К дополнительным исследованиям относятся допплерография и кардиотокография. Эти два вида диагностики проводятся и при правильном положении плода, но для тазового предлежания их значение сложно переоценить, ведь допплер и КТГ дают представление о состоянии здоровья ребёнка, наличии или отсутствии гипоксии. Кроме того, кардиотокография необходима при естественных родах, когда малыш идёт ягодицами или ножками вперёд. Она позволяет вовремя определить кислородную недостаточность и принять необходимые меры.

КТГ при родах с тазовым предлежанием плода позволяет следить за состоянием ребёнка и предотвратить острую гипоксию
Как рожать будем?
Тазовое предлежание было всегда: еще 20–30 лет назад оно считалось обычным явлением и роды при этом велись через
естественные родовые пути. Сегодня примерно в 80% случаев при тазовом предлежании проводится оперативное
родоразрешение – малыш появляется на свет посредством кесарева сечения. Почему? Причин здесь несколько: изменился возраст будущих мам – сейчас
часто женщины рожают после 30–35 и даже 40 лет, а у многих из них здоровье со временем ухудшается. С развитием УЗИ и других методов
исследования стали лучше выявляться различные патологии. И получается, что все это вместе (тазовое предлежание плюс возраст или
заболевание) является показанием к кесареву сечению. Также больше стало осложнений самой беременности (поздний гестоз, внутриутробная
гипоксия, патология плаценты), которые тоже в сочетании с тазовым предлежанием ведут к оперативным родам. Кроме того, если женщина
ожидает мальчика, то считается, что во время родов в тазовом предлежании может быть оказано какое-то давление на мошонку, поэтому
в такой ситуации почти всегда показано кесарево сечение. Не рекомендуют рожать самостоятельно, если вес малыша больше 3500 г или
меньше 2500 г. Есть еще одна важная причина, по которой сейчас кесарево сечение делают чаще: по сравнению с предыдущими годами
техника этой операции значительно усовершенствовалась, лучше стала и анестезия, а вот количество осложнений после операции намного
снизилось. Теперь кесарево сечение не является чем-то сложным и неординарным, как еще несколько десятков лет назад. Так что причин
для оперативных родов при тазовом предлежании достаточно.
Примерно в 3–5% случаев малыш лежит вниз ягодицами (ягодичное предлежание) или
ножками (ножное предлежание), значительно реже встречается смешанное
тазово-ягодичное предлежание
Но все-таки примерно в 20% случаев роды при тазовом предлежании происходят естественным путем.
Чем же отличаются они от родов в головном предлежании? При обычных родах идущая первой головка малыша сразу расширяет родовые пути
до необходимых размеров, после чего остальные части тела проходят уже без затруднений. При тазовом предлежании головка
появляется последней, а ни попка, ни ножки малыша должным образом расширить родовые пути не способны. Поэтому у родов в
тазовом предлежании есть свои особенности. Например, если обычно в период схваток и раскрытия женщина может активно
двигаться и принимать любые положения, то при тазовом предлежании рекомендуют постельный режим. Роды ведут под контролем
кардиотокографического исследования (КТГ), которое показывает частоту сердечных сокращений у малыша. Во втором периоде родов
оказывается специальное «акушерское пособие» (ряд последовательных ручных приемов для облегчения рождения ребенка).
Чтобы ускорить рождение головки, нередко приходится сделать разрез промежности. Все эти мероприятия необходимы, чтобы избежать
кислородного голодания у ребенка, ведь как только малыш рождается до пупка, его головка прижимает пуповину.
Тем не менее сами роды в тазовом предлежании могут протекать абсолютно нормально, и малыши, родившиеся из «неправильного»
положения, ничем не будут отличаться от других детей. Вообще, если есть возможность избежать операции и родить
самостоятельно, врачи обязательно воспользуются ею. Поэтому не стоит думать, что врач предлагает операцию только потому, что сделать ее
быстрее и легче, чем вести естественные роды.
Особенности естественных родов при тазовом предлежании
Если женщине, у которой диагностировано такое положение ребенка, предстоит рожать естественным образом, она столкнется с рядом трудностей. В отличие от физиологического процесса родоразрешения в данном случае ребенок продвигается по родовым путям ножками или ягодицами вперед, при этом необходимого их расширения не происходит. Это увеличивает риск недостаточного поступления кислорода и травмирования шеи.
Во время схваточного периода роженице показан постельный режим. В процессе родоразрешения происходит постоянный мониторинг работы сердца малыша, что позволяет своевременно выявить признаки кислородного голодания. Для облегчения прохождения плода по родовым путям и ускорения рождения головки нередко прибегают к рассечению промежности. Такая мера объясняется тем, что рождение ребенка до пупка вызывает пережатие пуповины и возникновение острой кислородной недостаточности, поражающих многие органы и системы, включая мозг.
Родоразрешение при тазовом предлежании
При нормальном течении беременности и отсутствии патологии дородовая госпитализация осуществляется
в 38-39 недель беременности.
При осложненном течении беременности, узком тазе, крупном плоде, экстрагенитальной патологии госпитализация
проводится в 37-38 недель, что позволяет провести ряд диагностических, профилактических, а также лечебных мероприятий
и определить план наиболее рационального ведения родов.
Родоразрешение может быть выполнено путем операции кесарево сечение или через естественные родовые пути.
В большинстве акушерских руководств при тазовом предлежании рекомендовано
кесарево сечение. Частота планового кесарева сечения
при тазовом предлежании составляет от 40 до 80%. Читайте больше в статье
«Показания к кесареву сечению».
Влагалищное родоразрешение при доношенной или почти доношенной беременности возможно если:
- предполаемая масса плода 1500 (1800)-3600 (3800) г;
- беременность одноплодная в ягодичном предлежании;
- у роженницы таз нормального размера;
- «зрелая» шейка матки.
- отсутствие отягощенного анамнеза и осложнений беременности.
Читайте больше в статье «Кесарево сечение. За и против».
Однако, по данным ряда авторов, от 10 до 30% женщин, начавших роды через естественные родовые пути,
родоразрешаются путем кесарева сечения в экстренном порядке из-за возникших осложнений и рисков для плода.
У 5% доношенных плодов в тазовом предлежании головка
находится в состоянии чрезмерного разгибания. В этом случае родоразрешение через естественные родовые
пути может привести к травме шейного отдела спинного мозга. По некоторым данным, перинатальная смертность плодов,
родившихся естественным путем с переразгибанием головки, равна 13,5%. У 6,8% новорожденных детей выявлены симптомы
внутричерепных кровоизлияний, у 20,5% — черепно-мозговая и спинномозговая травма.
Еще одно возможное осложнение (6%)- запрокидывание ручек плода.
Оно обычно наступает вследствие быстрого опускания туловища плода по родовому каналу (особенно в случаях недоношенности)
и при экстракции неопытным акушером и нарушает нормальный биомеханизм родов, увеличивая частоту асфиксии плода.
Форсированные тракции плода могут привести к перелому плеча или ключицы и травме плечевого сплетения, мышц плеча,
травме черепа, спинного мозга и даже груди и органов брюшной полости.
У недоношенных детей при преждевременных родах головка может задержаться в шейке матки, раскрытие которой достаточно,
чтобы прошла грудная клетка, но не головка, поскольку она менее податлива. Последствиями вагинального родоразрешения
в этом случае могут быть гипоксия, физическая травма, особенно опасные для недоношенного плода.
Таким образом, для родоразрешения очень маленьким, но видимо здоровым плодом в целом также рекомендуется кесарево сечение.
Среди детей с экстремально низкой массой тела смертность при влагалищном родоразрешении по сравнению с таковой при
кесаревом сечении выше в 2-7 раз. Однако тазовые предлежания в случаях экстремально низкой массы тела
плода являются относительным противопоказанием для кесарева сечения.
Диагностика
До третьего планового скринингового УЗИ, а точнее, до 32-34 недель беременности положение плода не играет большой диагностической роли, ведь у малыша еще есть свободное место внутри матки, чтобы сменить положение тела самопроизвольно. Поэтому диагнозом тазовое предлежание на более ранних сроках не считается, это лишь констатация факта. Врач описывает положение плода, в котором его «застали» во время прохождения УЗИ.
После 34 недели шансы на переворот уменьшаются до ничтожных значений. Именно на 32-34 неделе тазовое предлежание звучит уже как диагноз. Тактика наблюдения за беременной меняется, заблаговременно решается вопрос о способе родоразрешения.

Тазовое положение малыша первым определяет врач-акушер. Для этого он использует так называемый метод Леопольда. Высота стояния дна матки превышает нормы, прощупывание руками медика через переднюю брюшную стенку будущей мамы определяет округлый элемент, достаточно подвижный, слегка смещенный правее или левее от срединной линии, проходящей через пупок. Это и есть головка малютки. Чтобы исключить ошибку, акушер использует вспомогательные методы: внизу живота пальпируется предлежащая часть, если это попа, то она не способна к подвижности. Также прослушивается сердцебиение малыша. Крошечное сердечко при тазовом расположении обычно стучит выше маминого пупка, чуть правее или чуть левее от него.
По расположению сердцебиения женщина может определить предлежание своего малыша и самостоятельно, при помощи фонендоскопа. Точки и пинки малютки, который находится головкой вверх, больнее и ощутимее чувствуются в нижней части живота, почти над лобком.
При влагалищном исследовании предположительный диагноз уточняется. Через передний свод влагалища доктор определяет более мягкую предлежащую часть. Головка, если положение плода головное, более твердая и плотная на ощупь.

После осмотра гинеколога женщине предложат пройти ультразвуковое исследование, которое должно расставить все на свои места. УЗИ определит не только положение малыша, но и важные для родоразрешения нюансы – разогнута ли его головка, есть ли обвитие пуповиной, какова предполагаемая масса тела малыша, есть ли у него патологии развития, где конкретно расположена плацента, какова степень ее зрелости.
Угол разгибания головки при этом имеет наибольшее значение. Если она разогнута и ребенок как бы смотрит вверх, то о самостоятельных родах речи быть не может, ведь слишком велики риски того, что при прохождении через половые пути кроха получит серьезные травмы позвоночника.
Только по окончании обследования доктор сможет дать исчерпывающий ответ о перспективах дальнейшего ведения беременности и желаемом способе родоразрешения.

УЗИ в 3 триместре беременности (3 скрининг)
3 скрининг при беременности проводится на сроке 30–34 недель для оценки роста и развития плода и диагностики поздно манифестирующих ВПР.
Показатели, которые подлежат исследованию:
- предлежание плода (головное – оптимальный вариант; тазовое или поперечное может стать причиной кесарева сечения);
- фетометрия плода (вес, размер конечностей, окружность головы, строение внутренних органов и др.);
- наличие обвития пуповиной;
- плацента (локализация, структура, степень зрелости);
- оценка состояния матки и родовых путей.
В современной УЗИ диагностике существует еще 2 вида исследования, которые дают наиболее полную картину о состоянии плода:
– УЗДГ (ультразвуковая допплерография маточно – плацентарного кровотока) – при проведении оценивается кровоток в маточный артериях и артериях пуповины и СМА плода . Исследование позволяет выявить патологию плаценты (отслойку) и оценить состояние гипоксии (недостатка кислорода) плода. Проводится в 3 триместре по показаниям.
– ЭХО – КГ (УЗИ сердца плода) – исследование позволяет вовремя выявить врожденные пороки сердца малыша. Проводится во 2 триместре беременности, начиная с 20 недели. Данное УЗИ назначается так же дополнительно по показаниям.
Безопасно ли УЗИ исследование при беременности?
Исследование в стандартном двухмерном режиме абсолютно безопасно для плода и будущей мамы, его можно проводить столько раз, сколько назначит Ваш акушер – гинеколог. Вопрос лишь в сроках проведения, ведь неспроста существуют определенные недели беременности, в которые рекомендуется проходить обследование.
Таким образом, хочется отметить, что пренатальный УЗИ скрининг – важный и безопасный этап диагностики при беременности, который даст информацию о состоянии будущего малыша и поможет вовремя выявить отклонения от нормы.
Все виды УЗИ исследований вы можете пройти в нашей клинике «МедМикс Плюс» на аппарате экспертного класса Voluson (GE Heathcare США).
КЛАССИЧЕСКОЕ РУЧНОЕ ПОСОБИЕ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА
Классическое ручное пособие при тазовом предлежании плодазаключается в выведении ручек и головки во втором периоде родов.
Показанием к
ручному пособию является задержка рождения ручек и головки, которая
находится в полости малого таза. Если после рождения туловища до нижних
углов лопатки не произошло рождение ребенка, в течении 2-3 мин, то
приступают к ручному пособию.
Методика. Сначала
освобождают ручки, а затем головку плода. Ручки начинают освобождать
после рождения туловища плода до угла лопатки обращенной кзади. Первой
освобождают ручку, обращенную кзади (к промежности), так как только в
этом отделе родовых путей акушер может ввести руку и достичь локтевого
сгиба ручки плода (рис. 12.11).
• Каждая ручка плода выводится одноименной рукой акушера — правая ручка — правой, левая ручка — левой.
• Первой всегда освобождается ручка, обращенная кзади.
•
Для освобождения обращенной кпереди ручки туловище плода поворачивают
так, чтобы вторая ручка находилась со стороны промежности.
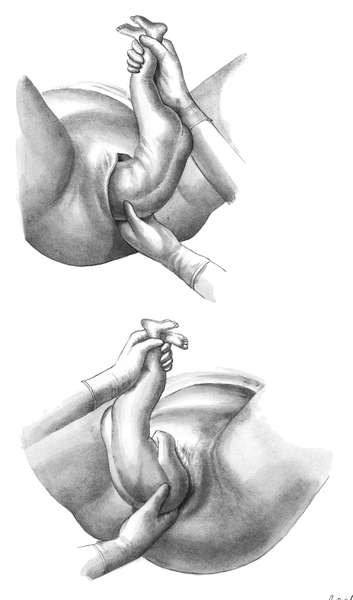 Рис.
Рис.
12.11. Ручное пособие при тазовом предлежании.А — освобождение нижней
левой ручки. Туловище плода отведено к противоположному паху матери; Б —
Освобождение второй (правой) ручки после поворота туловища на 180°
Освобождение
ручек проводят при расположении туловища плода в прямом размере. При
первой позиции левой рукой (см. рис. 12.11) берут за голеностопные
суставы ножек и туловище плода размещают параллельно правому паховому
сгибу матери. Правой рукой входят со стороны промежности в родовые пути и
доходят до локтевого сгиба ручки плода. Умывательным движением (перед
личиком) извлекают ручку. При этом следует избегать сильного давления на
плечевую кость и предплечье из-за опасности их повреждения. Ручка,
обращенная кпереди, иногда рождается сама. Если этого не происходит, то
плод следует повернуть на 180°так, чтобы оставшаяся ручка
была бы обращена к промежности
Для этого двумя руками обхватывают
грудку плода (большие пальцы расположены на спинке) и осторожно
поворачивают плод так, чтобы спинка прошла под лоном. С целью облегчения
такого сложного движения плод следует слегка подтолкнуть вверх, внутрь
матки
Для освобождения второй ручки туловищу плода вновь придается
положение, параллельное паховому сгибу матери, и ручка извлекается за
локтевой сгиб перед личиком плода (умывательное движение).
Причины тазового предлежания плода и опасность такого явления
Расположение головы или ягодиц плода относительно выхода из маточной полости в область малого таза женщины носит название «предлежание». Оно бывает тазовым и головным. Первый тип внутриутробной позы ребенка диагностируется в 3-5% случаев и характеризуется его продольным положением в матке с направленными ко входу в малый таз нижними конечностями или ягодицами.
| Разновидности тазового предлежания плода | Распространенность среди всех случаев этого вида расположения ребенка, % | Причины принятия ребенком такой позы | ||
| Со стороны женщины | Со стороны плода | Прочие | ||
Ножное:
|
11-13 | Фиброма и аномальное строение матки, злокачественные новообразования в яичниках, анатомическое сужение или аномальная форма таза, неоднократные выскабливания и беременности, эндометрит, цервицит, искусственное прерывание беременности, тяжелые роды, зарубцевавшиеся ткани матки, нейроциркуляторная дистония, стрессовые состояния, переутомление, низкое расположение или предлежание плаценты. | Нарушение двигательной активности:
|
Наследственность |
| Ягодичное | 63-75 | |||
| Смешанное | 2-24 |
Опасность такого внутриутробного расположения плода заключается в повышенном риске:
- самопроизвольного аборта;
- развития гестоза;
- возникновения фетоплацентарной недостаточности;
- кислородного голодания ребенка;
- травмирования малыша при прохождении родовых путей.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
- спазмолитики — они снижают тонус матки и сокращают вероятность выкидыша (на ранних сроках) и преждевременных родов (на позднем этапе);
- препараты железа – с их помощью компенсируется малокровие, возникающее из-за кровотечений, и кислородное голодание плода;
- антиагреганты и вазодилататоры – препараты этого типа препятствуют образованию тромбов и расслабляют мускулатуру кровеносных сосудов, тем самым улучшая циркуляцию крови в плаценте и пуповине;
- гормональные препараты – используются при недостаточной функции эндокринных желез женщины и дефиците ее собственных половых гормонов (прогестеронов), обеспечивающих нормальное развитие плаценты.
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
- плод должен иметь небольшие размеры и располагаться в правильной позе (головой к родовому каналу);
- нормальные размеры таза и родовых путей у пациентки, отсутствие анатомических нарушений репродуктивных органов;
- отсутствие кровотечений, свидетельствующих о наличии отслоений плаценты от маточного эндометрия;
- нормальном положении, размере и состоянии шейки матки, играющей большую роль в процессе родов.
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
- отказ от вредных привычек – курения, употребления алкоголя и наркотических веществ;
- исключение или ограничение стрессовых ситуаций на работе и в повседневной жизни;
- ограничение физической (в том числе сексуальной) активности, создающей дополнительную нагрузку на репродуктивную систему.
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Причины тазового предлежания
Неправильное предлежание плода при беременности может возникнуть по различным причинам. Условно их можно разделить на причины со стороны мамы, причины со стороны плода и иные.
Со стороны мамы
Патология матки:
- седловидная, двурогая матка или другие аномалии развития;
- миомы матки, особенно крупные, которые располагаются преимущественно в мышечном слое (узлы, расположенные под серозным слоем не оказывают влияния на расположение плода в матке);
- оперированная матка – рубцовая деформация после хирургического вмешательства на матке (кесарево сечение, миомэктомия);
- изменение мышечного тонуса матки, особенно её нижнего сегмента. Возникает после частых хирургических вмешательств – абортов, диагностических выскабливаний;
- перерастянутость мышечных волокон после многочисленных беременностей, 5 и более.
Патология таза:
- деформация костей таза – плоский, узкий таз, плоскорахитический и др.;
- добро- и злокачественные опухоли тазовых костей.

Со стороны плода
- врождённые пороки (гидроцефалия, анэнцефалия);
- недоношенность;
- снижение мышечного тонуса и двигательной активности плода;
- многоплодная беременность;
- наследственность. Специалисты отмечают, что у женщин, которые рождались в тазовом предлежании, чаще, чем у других, малыши также рождаются ягодицами вниз. Возможно, это связано с какой-то наследуемой особенностью вестибулярного аппарата, но достоверной информации нет.
Другие причины
- проблемы со стороны плаценты – прикрепление её в области трубных углов, дна или внутреннего зева;
- много- или маловодие;
- патология пуповины – короткая пуповина, узлы, тугое обвитие её вокруг конечностей и шеи.
Существует точка зрения, что незрелость вестибулярного аппарата обуславливает формирование тазовых предлежаний. Количество диагностированных тазовых предлежаний уменьшается по мере увеличения срока беременности – 33% в сроке 21 – 24 недели и только 3 – 5% при доношенной беременности.

НЕПОСРЕДСТВЕННО ПОСЛЕ РОДОВ
Вполне обычна ситуация, когда ребенок начинает дышать не сразу после рождения
(29, 7). Однако очень многие новорожденные начинают дышать без всякой помощи
и имеют высокую оценку по Апгар
Важно, чтобы и медики, и родители были готовы
к возможной ситуации, чтобы наготове было реанимационное оборудование и не
было испуга и шока. Дочка Беатрис, Тери, родилась вагинальным путем в тазовом предлежании
Роды
протекали гладко, но вот как она описывает то, что происходило сразу после
рождения ребенка:
«Роды были пустяком для меня, но потрясением для нее, и то, что происходило
в первые несколько минут, было ужасно. Я толком не успела ее увидеть, так
как ее вмиг забрали от меня, но мой муж видел и подумал, что она умерла. Она
была синего цвета, вялая как тряпочка, не дышала. Как я позже выяснила, ей
поставили 2 балла по Апгар. Сперва полагали, что она проведет ночь в детской
реанимации, однако, она очень быстро пришла в себя и минут через десять уже
не нуждалась ни в какой помощи. Я жалею, что меня не предупредили, что ей
может понадобиться искусственное дыхание – мы бы все были готовы к такому
повороту событий».
Элайс Койл, независимая акушерка, предупреждает, что именно по причине возможной
задержки дыхания ребенку, родившемуся в тазовом предлежании, категорически
нельзя сразу пересекать пуповину. Она все еще может продолжать давать ребенку
драгоценный кислород, что поможет ему адаптироваться в первые минуты внеутробной
жизни (30). Однако договориться об этом с акушерами может быть нелегко, если
им понадобится проводить процедуры на реанимационном столике, ведь пуповина
туда не дотянется. Стоит обсудить этот вопрос заранее.