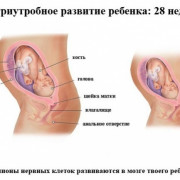
Маловодие
Содержание:
- Клиническая картина
- Почему околоплодные воды подтекают или изливаются раньше времени?
- Последствия маловодия
- Лечение маловодия при беременности
- Аномалии развития плода: классификация
- Диагностические критерии определения маловодия у беременных женщин
- Классификация
- Чем грозит маловодие при беременности?
- Что такое околоплодные воды?
- Как часто нужно проходить УЗИ во время беременности?
- Причины многоводия при беременности
- Примечания[править | править код]
- Каким может быть маловодие
- Коррекция питания и диета
- Лечение многоводия и маловодия
Клиническая картина
При Маловодии часто наблюдаются самопроизвольные выкидыши (см. Самопроизвольный аборт) и преждевременные роды (см.). Беременная испытывает болезненные ощущения при движениях плода. Во время родов схватки бывают болезненные и малоэффективные, раскрытие маточного зева происходит медленно. Роды протекают длительно; при вскрытии плодного пузыря вытекает лишь немного густой, вязкой, окрашенной меконием жидкости.
От Маловодия при целости плодных оболочек следует отличать случаи, когда оболочки рвутся во время беременности и околоплодная жидкость истекает через разрыв (амниональная гидрорея) между оболочками плода и внутренней поверхностью матки. Околоплодные воды вытекают не сразу, а в течение более или менее значительного отрезка времени, постоянно или периодически, но значительными порциями. Так как амнион постепенно восполняет околоплодные воды (см.), то при прочих благоприятных условиях беременность может продолжаться и заканчиваться рождением вполне развитого плода. Однако в большинстве случаев подтекание вод приводит к прерыванию беременности.
Почему околоплодные воды подтекают или изливаются раньше времени?
Разрыв околоплодного пузыря, произошедший до начала родовой деятельности, ведет к преждевременному излитию амниотических вод.
Признаки преждевременного излития разнятся в зависимости от того, в каком месте произошел разрыв околоплодного пузыря.
Центральный разрыв. Пузырь разорвался прямо под шейкой матки, воды отошли резко, потоком, одномоментно и, чаще всего, неожиданно.
Высокий боковой разрыв. Иногда плодный пузырь разрывается достаточно высоко, чтобы образовавшееся отверстие прикрывалось стенкой матки. Тогда жидкость будет вытекать постепенно, в небольших количествах и при отсутствии болевых ощущений. Это состояние даже можно принять за недержание мочи или обильные вагинальные выделения. Однако промедление в такой ситуации может угрожать жизням еще не родившегося малыша и его матери.
При малейшем подозрении на разрыв околоплодного пузыря необходимо срочно обратиться к своему гинекологу или прямо в приемное отделение ближайшего родильного дома — в этой ситуации женщина подлежит немедленной госпитализации.
Для того, чтобы самостоятельно определить тип вытекающей жидкости, можно воспользоваться диагностической тест-прокладкой FRAUTEST amnio. Тест поможет разобраться в проблеме прямо в домашних условиях, и, если это подтекают именно воды, быстро принять решение о дальнейших действиях.
Этот тест хорош отсутствием физического контакта с диагностическими компонентами и полным отсутствием риска инфицирования, если околоплодный пузырь действительно разорвался.
Причинами преждевременного разрыва пузыря могут быть:
- избыточное растяжение плодных оболочек, характерное для многоплодных беременностей, крупного плода или многоводия;
- различные патологии шейки матки, возникающие из-за длительного воспалительного процесса, наличия рубцов после предыдущих родов или от прижигания эрозии;
- тазовое, поперечное или косое предлежание плода;
- крупная головка плода;
- изменение строения костей таза у беременной;
- изменения, касающиеся плодных оболочек, выраженные в повышенной проницаемости, низкой эластичности, инфицировании и т.д.
Если разрыв пузыря происходит до 34-й недели беременности, ее стараются продлить любой ценой, так как в это время легкие ребенка еще не успели достаточно развиться. Будущей маме назначаются препараты, защищающие плод от возможной инфекции, а также лекарства, с помощью которых легкие малыша смогут дозреть.
При сроке беременности больше 34 недель врачи начинают готовить женщину к родам.
Взгляните на нашу статью о тестах на беременность.
Последствия маловодия
Первое, чем грозит маловодие при беременности, это появление амниотических тяжей. Между амниотической оболочкой и кожными покровами эмбриона появляются сращения. Из-за них ручка, ножка или даже сразу несколько конечностей могут ампутироваться или вырасти неправильно.
Второе последствие — нарушение родовой деятельности. Отмечается нерегулярность и/или слабость схваток. Пуповина может сдавиться, из-за чего к плоду не будет поступать достаточное количество кислорода. Последствием может стать гибель нерожденного ребенка. Третье последствие маловодия — нарушенное положение плода в матке. Это вызывает осложнения в процессе родов.
Лечение маловодия при беременности
При лечении патологии фето-плацентарного комплекса используется Трентал. Он улучшает микроциркуляцию крови, помогает справиться с гипоксией и нарушением питания плода. Актовегин и Курантил используются одновременно. Их действие направлено на поддержание функции плаценты и предотвращение ее патологических изменений.
При наличии признаков инфицирования плода тактика зависит от типа возбудителя. Если болезнь развилась до 20 недель, а тип возбудителя относится к комплексу TORCH, то рекомендуется прерывание беременности по медицинским показаниям. В остальных случаях проводят лечение матери препаратами (антибиотиками) соответствующими типу инфекции. После родов такие дети должны наблюдаться педиатром на предмет обнаружения симптомов врожденной инфекционной патологии.
Тактика ведения родов при маловодии предусматривает амниотомию при зрелой шейке матки. Это обеспечивает плотное соприкосновение головки плода с раскрывающейся шейкой. При значительном недостатке вод, сочетающемся с патологией плода, может быть проведено кесарево сечение.
Маловодие является легко диагностируемым симптомом, который может рассказать о многих патологических процессах в организме беременной женщины. При своевременном обнаружении возможна коррекция этого состояния и пролонгирование беременности до сроков зрелости плода.
Стоящих на учете по беременности в женской консультации врач выделяет в группы риска по развитию маловодия. Это те, у кого оно обнаруживалось при прошлых беременностях, женщины с хроническими инфекционными процессами, болезнями сердца и почек, а также те, у кого были врожденные аномалии плода в анамнезе. Для предупреждения патологии амниотических вод необходимо своевременно лечить сопутствующие заболевания, в профилактических целях в кризисные сроки принимать Курантил и Трентал, витаминные комплексы.
Аномалии развития плода: классификация
К данной категории принадлежат следующие заболевания:
Аномалии развития нервной трубки. Самой распространенной патологией ЦНС плода является анэнцефалия – врожденное отсутствие свода черепа и больших полушарий головного мозга. На УЗИ диагностируется на сроке 11-12 недель. Гидроцефалия обнаруживается на 18-й неделе беременности – по расширению передних и задних рогов боковых желудочков. Патологическое уменьшение головки плода (микроцефалия) возникает, как правило, на фоне других смежных заболеваний, и очень редко – в чистом виде. В таких случаях врач проводит УЗИ с разницей в несколько недель (для получения максимально достоверной картины). Округлое выпячивание в области костей свода черепа (энцефаломенингоцеле) диагностируют чаще всего на затылке, и подобная патология также требует повторного УЗИ.
Отклонения в развитии позвоночника наблюдаются в основном в поясничном и шейном отделе. Увидеть позвоночник на УЗИ можно с 15-й недели беременности, примерно с 18-й недели диагностируются (при наличии) пороки его строения. Самым страшным является кистозная гигрома, поражающая лимфатическую систему. На УЗИ при таком диагнозе видно кисту в шейном отделе позвоночника. Если данное заболевание сопряжено с другими патологиями лимфатической системы, плод гибнет. Сложно выявить миеломенингоцеле (образование состоит из жидкости и элементов спинного мозга) и расщепление позвоночника – эти патологии требуют применения аппаратуры экспертного класса.
Среди патологий развития органов ЖКТ чаще всего выявляют атрезию двенадцатиперстной кишки. Нередко данному заболеванию сопутствуют многоводие, поражение почек, сердца, нервной системы. Выявить атрезию тонкой кишки с помощью УЗИ очень сложно, чаще всего она обнаруживается в середине беременности или на поздних сроках. Атрезия толстой кишки УЗ-диагностике не поддается. Из нарушений строения передней брюшной стенки в большинстве случаев выявляют омфалоцеле.
Некоторые из аномалий мочевыделительной системы приводят к очень страшным последствиям, поэтому если патология выявлена на ранних сроках, врач может посоветовать прерывание беременности. Если заболевание обнаружено поздно, меняют тактику ведения беременности. С помощью УЗИ можно обнаружить патологическую двустороннюю обструкцию, мультикистозную почку; диагностирование агенезии (отсутствия) органа бывает затруднено. Определение гидронефроза потребует повторного проведения УЗИ.
Асцит – свободная жидкость – на УЗИ видится как анэхогенная зона, которая окружает органы плода. Только после тщательного изучения результатов обследования ставится окончательный диагноз. На водянку указывают утолщение кожи либо наличие жидкости минимум в двух естественных полостях. К этому заболеванию приводят:
- врожденные сердечные пороки;
- резус-конфликт;
- обструкции лимфатических и кровеносных сосудов;
- аритмии.
Для точного диагностирования водянки пациентке назначают дополнительное экспертное УЗИ.
Многоводие также можно обнаружить с помощью УЗИ. Развитию данной аномалии способствуют:
- водянка плода;
- сахарный диабет (у матери);
- нарушения в формировании органов ЖКТ;
- патологии нервной трубки;
- многоплодная беременность;
- скелетные дисплазии грудной клетки;
- пороки строения передней стенки живота.
Маловодие провоцируют:
- двусторонняя аномалия почек;
- задержка внутриутробного развития;
- перенашивание беременности;
- повреждение амниотических оболочек;
- внутриутробная гибель плода.
Процедура УЗИ абсолютно безопасна для жизни и здоровья матери и ребенка, не имеет ограничений по количеству сеансов, поэтому не пренебрегайте рекомендациями доктора и своевременно проходите назначенное обследование.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.

Диагностические критерии определения маловодия у беременных женщин
Заподозрить наличие этой проблемы может врач при плановых осмотрах.
Признаками маловодия считаются:
- недостаточность увеличения окружности живота и высоты стояния матки в процессе развития беременности. Показатели не соответствуют сроку;
- недостаточная активность формирующегося ребёнка (менее 12-10 признаков движения в сутки);
- низкий ИАЖ (индекс амниотической жидкости). Подробнее о нём будет сказано далее.
Обратите внимание: первично заподозренное маловодие не является основанием для установления диагноза, а лишь функционального расстройства. Болезненное состояние подтверждается после динамического наблюдения за развитием беременности, на основании неоднократных обследований (как минимум 3-х, с интервалом 2 недели). Если за это время проблема не ушла, то у специалиста есть все основания для установления диагноза – маловодие
Если за это время проблема не ушла, то у специалиста есть все основания для установления диагноза – маловодие.
Более точно данное состояние выявляет метод УЗИ. Но все равно, для подтверждения патологического, а не функционального маловодия требуется подтверждение 3-х исследований, выполненных с указанным выше интервалом времени.
Если после первой УЗИ-диагностик врач все-же подозревает начало развития истинного маловодия, то он назначает кардиотокографию (КГТ), которая точно определяет, имеется ли проблема у плода, или нет. При подозрении на изменения в плаценте, рекомендуется допплерометрия. При проблемных показателях этих исследований можно сразу ставить диагноз патологического маловодия, не дожидаясь динамических данных УЗИ.
При функциональном варианте беременной рекомендуется пройти витаминотерапию и пропить Курантил в течение месяца, затем вновь сделать УЗИ. В 95% случаев маловодие более не определяется. При наличии же патологии проводится дальнейшее обследование и назначается необходимое лечение.
Дополнительное обследование включает обнаружение и идентификацию возбудителей инфекционных болезней методами исследования крови, определение резус-конфликта. Диагностическую ценность представляют проведение АФП-теста (альфа-фетопротеина) для обнаружения дефектов плода, ХГЧ (хорионического гонадотропина), для идентификации проблем плаценты, определённых видов патологий беременности, хромосомно-генетических аномалий.
В самых серьёзных случаях показан амниоцентез (исследование околоплодной жидкости путём прокалывания) с последующим проведением кариотипирования. Это исследование позволяет идентифицировать аномалии, заложенные на генном и хромосомном уровнях.
Значения индекса амниотической жидкости при беременности
Рассматривая диагностику маловодия, следует упомянуть об определении индекса амниотической жидкости (ИАЖ).
Перед появлением понятия индекса ИАЖ, специалист по сонографии измерял самый длинный промежуток свободной амниотической жидкости, которая располагается между передней брюшной стенки матери и развивающимся плодом (вертикальный карман).
При установлении ИАЖ врач определяет 4 вертикальных кармана в определённых квадратах исследования. Сумма этих карманов и представляет собой искомый индекс, являющийся основным показателем наличия, или отсутствия маловодия при УЗИ-диагностике.
Каждому сроку беременности определён соответствующий индекс, который можно увидеть в таблице:

Обратите внимание: нормы ИАЖ отличаются в разных странах, иногда очень значительно. Маловодие устанавливается при значении индекса ниже нормы. При незначительном отклонении (до 10-15%) врач определяет умеренное маловодие, а при больших цифрах – маловодие
При незначительном отклонении (до 10-15%) врач определяет умеренное маловодие, а при больших цифрах – маловодие
Маловодие устанавливается при значении индекса ниже нормы. При незначительном отклонении (до 10-15%) врач определяет умеренное маловодие, а при больших цифрах – маловодие.
При резко уменьшенных значения диагностируется выраженное маловодие. Оно требует продолжения обследования беременной женщины для более детального установления причины, нахождения соответствующего заболевания, порока и для определения прогноза беременности.
Классификация
Формы многоводия:
- Раннее, развившееся от 16 до 20 недель и связанное с неполноценной функцией плодных оболочек. Может свидетельствовать об аномалиях развития плода.
- Позднее, выявляемое во II-III триместре (после 26 недель). Развивается эта форма на фоне заболеваний матери, патологии плаценты и патологии беременности. Причиной его также может быть частичный дородовый разрыв плодной оболочки.
По длительности:
- Хроническое — формируется медленно и прогрессирует. Для подтверждения его УЗИ и другие исследования проводят в динамике в течение 1-2 месяцев. При прогрессировании выставляется окончательный диагноз.
- Острое (преходящее) — возникает остро и временно, развивается после респираторной инфекции, ангины или отравления. Эта форма доброкачественная и исчезает после того, как беременная выздоравливает.
По степени тяжести:
- Легкой тяжести (ІАР — индекс амниотической жидкости 5-10 см).
- Средней тяжести (индекс амниотической жидкости 2-5 см).
- Тяжелой степени (ІАР меньше 2 см).
Умеренное маловодие при беременности (околоплодная жидкость определяется в количестве 400-500 мл) выявляется случайно на УЗИ, поскольку умеренное маловодие не сопровождается какими-либо объективными симптомами. Выраженное маловодие диагностируется в том случае, если недостаток жидкости превышает 700 мл. Выраженное маловодие уже сопровождается симптомами — боль при движении плода, головокружение, тошнота или рвота, может быть сухость слизистых оболочек.
Как влияет маловодие на развитие беременности и состояние плода? В любом триместре оно сопряжено с рисками для беременной и плода. Маловодие при беременности 20 недель часто сопряжено с летальным исходом плода. Длительное наличие олигогидрамниона в этом сроке увеличивает риск аномалий грудной клетки, недоразвития легочной артерии и деформаций конечностей. Обычно в этом сроке олигогидрамнион развивается после инфекционно-воспалительных заболеваний и сочетается с недостаточностью плаценты и аномалиями развития. У беременных в анамнезе выявляется цитомегаловирусная инфекция, герпетическая инфекция или парагрипп. Если выявляется маловодие, воспаление плаценты и плодных оболочек, нарушения эмбриогенеза, решается вопрос о целесообразности сохранения беременности.
Если выявлено маловодие на 32 неделе беременности ее пролонгируют. Умеренное маловодие на этом сроке не опасно, но для уточнения состояния плода проводится кардиотокография на 32-33 неделе гестации и ежемесячный контроль УЗИ. При выраженной форме маловодия и наличии повышенного тонуса матки на 34 неделе показана госпитализация. Лечение включает седативные препараты, спазмолитики, препараты, улучшающие плацентарный кровоток, и по показаниям — гормоны. Усилия врачей направлены на пролонгацию беременности и созревание малыша, поэтому беременной предлагается госпитализация с целью сохранения беременности.
В 36 недель-37 продолжают активно наблюдать за плодом, назначается лечение, улучшающее метаболизм в плаценте и газообмен, а также витамины. При гипертонусе назначаются токолитики. Если консервативное лечение не дает результатов, количество околоплодных вод по-прежнему уменьшается, а состояние плода ухудшается, рекомендуется родоразрешение независимо от срока беременности. С учетом высокого риска осложнений при родах предпочтение отдается кесареву сечению.
38 или 39 недель — это срок, на котором можно родоразрешать беременную, поэтому выполняется плановое кесарево сечение. Маловодие на 40 неделе и 41 связано с переношенной беременностью, поскольку к 40 неделе количество вод в норме уменьшается до 0,6 л — это показание для родоразрешения.
Чем грозит маловодие при беременности?
- Маловодие при беременности может вызвать довольно много осложнений. Если вод недостаточно, стенки матки начинают сильно сжимать плодный пузырь, что оказывает излишнее давление на ребенка
- При этом малыш будет находиться в согнутом состоянии в неудобной и неестественной для него позе. Такое развитие событий приводит к искривлению позвоночника у ребенка и косолапости, а также кожные покровы могут срастись с плодной оболочкой
- Кроме того могут образоваться симонартовые связки, которые обвивают плод и ограничивают его движения, могут даже привести к увечьям
- Если эти связки обовьют пуповину, ребенок будет недополучать питательные вещества, может появиться гипоксия плода, нарушение кровотока, что повлечет за собой задержку в развитии и возможно даже гибель плода
- Околоплодные воды, к тому же, защищают малыша от внешней среды, которая может нанести ему вред, и их недостаток приведет к ненадежной защите или ее отсутствию
- При недостатке вод шейка матки на родах может медленно раскрываться, родовая деятельность становится слабой. Схватки болезненные, но недостаточно сильные. После родов может возникнуть кровотечение
Умеренное маловодие можно сказать никогда не имеет негативного влияния на ребенка, если, конечно же, будет скорректирован режим питания и образ жизни беременной.
Что такое околоплодные воды?
Ваш организм, как часики, налажен на вынашивание и рождение ребенка. Мало того, что плод защищен плацентой, он все время находится в амниотической жидкости, которая одновременно служит ему пищей и защищает от внешнего воздействия инфекций. Эти околоплодные воды содержат витамины и необходимые для роста малыша гормоны, соли и кислород. Все они попадают в организм ребенка, когда он заглатывает жидкость.
Интересно! Знаете ли вы, что околоплодные воды меняют свой привкус, в зависимости от того, чем вы отобедали? И, замечено, что малыш с удовольствием заглатывает воду, если вы трапезничали пирожным или фруктами. О том, чем питаться, чтобы беременность протекала без проблем, читайте в книге Секреты правильного питания для будущей мамы>>>
К сожалению, не только пища может влиять на околоплодные воды. Инфекции и вирусы без труда проникают в амниотическую жидкость, что негативно сказывается на развитии ребенка. Как следствие – количественные изменения околоплодных вод, и диагностирование, например, маловодия.
Как часто нужно проходить УЗИ во время беременности?
Стандартное количество процедур – 2-3, однако в некоторых случаях посещать кабинет диагностики пациентке приходится несколько раз в месяц. Это женщины, которые входят в группу риска в связи с высокой вероятностью развития аномалий у плода. К данной категории относятся люди:
- старше 35 лет;
- имеющие детей с врожденными патологиями;
- с отягощенной наследственностью;
- подвергавшиеся воздействию радиации, контактирующие с ядовитыми веществами;
- имеющие в анамнезе преждевременные роды, случаи мертворождения либо гибели плода в утробе, выкидыши.
Не стоит пугаться, если врач назначает дополнительное УЗИ – тщательный контроль за состоянием плода позволяет избежать врожденных патологий, заметить отклонения от нормы на ранних стадиях.
Причины многоводия при беременности
Причины возникновения многоводия в некоторых случаях очевидны, а в некоторых — трудны для объяснения. Наиболее часто встречаются:
- При беременности двойней. Иногда развивается синдром близнецового перетекания, когда один плод служит донором, а другой- реципиентом. Соответственно у одного плода может развиваться маловодие, а у другого – многоводие. Также многоводие может быть присуще многоплодной беременности.
- Врожденные аномалии плода: атрезия (заращение) пищевода, агенезия (недоразвитие) трахеи, атрезия двенадцатиперстной кишки и различных отделов желудочно-кишечного тракта плода.
- Аномалии центральной нервной системы или нейромышечные аномалии, вызывающие нарушение глотания.
- Врожденные аномалии сердечного ритма, сопровождающиеся водянкой и кровотечениями плода и парвовирусная инфекция.
- Сахарный диабет у матери
- Хромосомные аномалии: трисомии по 21, 13 и 18 парам хромосом.
- Синдром фетальной акинезии с отсутствием глотания
Примечания[править | править код]
- ↑ база данных Disease ontology (англ.) — 2016.
- ↑ 1 2 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Brian S Carter, MD, FAAP Professor of Pediatrics (Neonatology), Vanderbilt University School of Medicine; Director, Neonatal Follow-up Program, Monroe Carell Jr Children’s Hospital at Vanderbilt Pediatric Polyhydramnios and Oligohydramnios eMedicine.com
- ↑ Pediatric Polyhydramnios and Oligohydramnios Clinical Presentation — eMedicine.com
- ↑ Rosenberg VA, Buhimschi IA, Dulay AT, Abdel-Razeq SS, Oliver EA, Duzyj CM, et al. Modulation of Amniotic Fluid Activin-A and Inhibin-A in Women With Preterm Premature Rupture of the Membranes and Infection-Induced Preterm Birth. Am J Reprod Immunol. Oct 13 2011;
- ↑ Magann EF, Haas DM, Hill JB, Chauhan SP, Watson EM, Learman LA. Oligohydramnios, Small for Gestational Age and Pregnancy Outcomes: An Analysis Using Precise Measures. Gynecol Obstet Invest. Oct 26 2011;
- ↑ Hofmeyr G.J., Gülmezoglu A.M. Maternal hydration for increasing amniotic fluid volume in oligohydramnios and normal amniotic fluid volume (англ.) // Cochrane Database of Systematic Reviews (Online) : journal / Novikova, Natalia. — 2000. — No. 2. — P. CD000134. — doi:10.1002/14651858.CD000134. — PMID 10796151.
- ↑ Pediatric Polyhydramnios and Oligohydramnios Treatment & Management — eMedicine.com
Каким может быть маловодие
В зависимости от того, на каком сроке возникло маловодие при беременности, эта патология может иметь различные симптомы.
- Если маловодие возникло на раннем сроке (в первом триместре, до 20 недель беременности), то, как правило, его причина связана с проблемой развития плодных оболочек;
- Когда маловодие появляется на позднем сроке (во втором или третьем триместре), то его причиной становятся осложнения в результате нездорового функционирования плаценты.
- При маловодии объем околоплодных вод может быть снижен незначительно (от 400 до 700 мл): в таком случае симптомы патологии будут незаметны для женщины, и заметить проблему можно будет лишь во время проведения УЗИ.
- Если нехватка амниотической жидкости зашкаливает за 700 мл, то маловодие является ярко выраженным, с проявлением симптомов — головокружения, тошноты (рвоты), иногда — сухости слизистых. Очевидным признаком считается боль при шевелениях ребенка.
Коррекция питания и диета
Как при умеренном, так и при выраженном маловодии будущей маме нужно соблюдать тщательно подобранную диету, содержащую в себе все необходимые витамины и элементы. Питание при данном недуге нужно правильно сбалансировать. В диету необходимо включить все возможные витамины и вещества, полезные как для матери, так и для малыша. В рационе нет места продуктам, включающим в свой состав насыщенные жиры, еще стоит ограничить потребление сладкого, сахара, то есть продуктов, в которых много ккал, что приводит к появлению избыточного веса. Само собой нужно избавиться ото всех вредных привычек.
Чтобы как можно быстрее почувствовать себя лучше, вдобавок к подбору правильной диеты будущая мама должна поменять весь свой режим дня. Ей нужно чаще отдыхать, ни в коем случае не поднимать тяжести и вообще относиться к себе бережнее. Это улучшит состояние, как матери, так и ее малыша.
Лечение многоводия и маловодия
При умеренных проявлениях, которые никак не отражаются на здоровье малыша и самочувствии будущей мамы, лечение многоводия и маловодия не производится, но за беременной ведется динамическое наблюдение.
Если же при маловодии обнаруживается отставание плода в развитии и нарушение маточно-плацентарного кровотока, то, как правило, назначаются сосудорасширяющие препараты, такие как курантил, трентал, а также бета-адреномиметики (например, гинипрал). Врач может назначить и препараты для улучшения усвоения глюкозы и кислорода (актовегин), витамины С и Е.
При любых отклонениях в течение беременности при маловодии беременную госпитализируют. Однако при положительной динамике в лечении будущая мама может родить сама естественным путем. Если же динамика отрицательная, которая грозит уже внутриутробной гибелью плода, то врачи вправе прибегнуть к экстренному кесареву сечению.
При лечении многоводия нередко назначают диуретики, например, гипотиазид, а также витамины. Иногда при выраженном многоводии беременной проводят амниоцентез – это когда в водную оболочку плода под контролем УЗИ вводят маленький катетер, через который удаляют лишнюю амниотическую жидкость из плодного пузыря.
Стоит отметить, что прогнозы при многоводии чаще всего бывают более положительными, чем при маловодии. При многоводии чаще рожают естественным путем без осложнений в родах.
Однако надо учитывать, что многоводие нередко затягивает продолжительность родов, так как перерастянутая матка начинает хуже сокращаться, и схватки не такие интенсивные, как при нормальных родах. При многоводии иногда приходится стимулировать родовую деятельность, а также запускать родовой процесс с помощью прокола плодного пузыря.
Ну и, не надо забывать, что многоводие может принести будущей маме много растяжек в области живота, так как его размеры при данном симптоме всегда больше нормы.
В этом случае следует пользоваться специальными кремами от растяжек и соблюдать все меры профилактики чрезмерного растяжения кожи (например, контролировать прибавку в весе во время беременности, чтобы не перекормить малыша в животике – крупный плод также способствует увеличению живота и растягиванию кожи).
Вместе с тем, не следует забывать, что для успешного лечения маловодия и многоводия надо проводить коррекцию причин, которые привели к развитию этих симптомов. В частности, лечить допустимыми антибиотиками инфекции, убирать воспалительный процесс, корректировать уровень глюкозы в крови и артериальное давление, соблюдать диету при наличии у матери лишнего веса и т.п.