Синдром внезапной смерти
Содержание:
- Симптомы
- Гипертрофическая кардиомиопатия
- Безопасный сон и как предотвратить СВДС
- Совместный сон с малышом — когда и почему?
- Многие врачи не прививают своих детей
- Диагностика Синдрома внезапной смерти у детей:
- Фактор риска СВДС: сон на животе
- Предрасполагающие факторы к СДВС
- Как предотвратить беду?
- Синдром внезапной детской смерти (СВДС, Синдром внезапной смерти младенца, Смерть в колыбели)
Симптомы
Гибель ребенка из-за опасной патологии может продолжаться в течение 30 минут, но развивается патология молниеносно
Именно поэтому важно знать ее первые признаки, чтобы попытаться помочь ребенку и спасти его жизнь

При подозрениях на риск развития синдрома внезапной смерти родителям обязательно стоит обратить внимание на общее состояние малыша. Если в течении длительного времени прослеживается ослабление или задержка дыхания, нездоровый кашель или неестественные движения мимики, необходимо вызвать скорую помощь. Зачастую состояние сопровождается общей слабостью, пониженным мышечным тонусом, посинением кожи
Зачастую состояние сопровождается общей слабостью, пониженным мышечным тонусом, посинением кожи.
Больше внимания к здоровью новорожденного следует проявлять особенно в тех случаях, когда:
- У младенца стремительно повышается температура.
- Малыш отказывается от еды.
- Ребенок становится вялым и малоподвижным.
- Новорожденный болен респираторным заболеванием.
- Младенец спит в неприспособленных для этого условиях.
- Ребенок засыпает после продолжительного плача или истерики.
С чем можно перепутать синдром внезапной младенческой смерти?
Истории известны случаи, когда родители новорожденного ребенка пытались выдать его насильственную гибель за синдром внезапной младенческой смерти. В этом случае проводились настоящие расследования и судмедэкспертизы, которые и помогали установить настоящую причину смерти ребенка. Так с чем же можно перепутать патологию?
Последствия жестокого обращения с малышом
Гибель новорожденного может наступить не только из-за каких-либо заболеваний или травм, но и вследствие неадекватного и жестокого обращения родителей с ним. Причем истории об избиении собственных детей с годами только набирают обороты.
Не всегда врачам удается сразу на месте трагедии установить истинную причину смерти ребенка. Травмы могут быть скрытыми, например, в случае встряхивания малыша. У новорожденного разрываются сосуды головного мозга, он теряет сознание, наступает кома или клиническая смерть.
На мысли о жестоком обращении с детьми в семье также может натолкнуть повторный летальный случай с синдромом СВДС.
Несчастный случай, удушение
Гормональные всплески, нехватка сна и бесконечная забота о ребенке могут вызвать психический срыв у молодой матери. В таком состоянии женщины не контролируют свое поведение, перестают адекватно оценивать реальность, что в конечном счете приводит к самым ужасным последствиям
Именно поэтому важно, чтобы мать действительно высыпалась и могла хотя бы иногда отдохнуть в течение дня
Иногда из-за усталости и собственной невнимательности во время сна родителей с ребенком появляется риск непреднамеренного случайного удушения. Он особенно увеличивается, когда мать пребывает в нетрезвом виде или продолжительное время принимает лекарства от бессонницы.
Таким образом, еще в 19 веке был объявлен строгий запрет на совместный сон детей и их родителей, а «случайная» смерть малыша означала преднамеренное убийство. Поэтому молодым родителям следует быть более внимательными и обустроить ребенку его собственное безопасное спальное место.
Различного рода инфекции
У новорожденных многие инфекционные заболевания могут протекать нетипично. Поэтому иногда, даже при самом тяжелом поражении внутренних органов, симптомы остаются практически незаметными. Особенно это проявляется у недоношенных детей. Поэтому перед постановкой СВДС патологоанатом должен убедиться в том, что летальный исход произошел не из-за менингита, пневмонии или других подобных болезней.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% — расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
Безопасный сон и как предотвратить СВДС
Очень важно знать, каким образом можно предотвратить СВДС. Вот несколько способов обеспечить вашему ребенку безопасность:
Укладывайте малыша спать на спине. Делайте так каждый раз, пока ребенку не исполнится год, и говорите это всем, кто за ним присматривает (вне зависимости от того, дневной это сон или ночной). Некоторые малыши во сне переворачиваются на бок или на живот после того, как их укладывают спать на спине. По мнению экспертов, это не представляет опасности, если ребенок уже может сам переворачиваться туда и обратно. Если же малыш еще не умеет переворачиваться, то, чтоб обезопасить его, зафиксируйте положение на спине с помощью валиков или анатомической подушки.
Уберите все лишнее из кроватки. Убедитесь, что матрас упругий и полностью подходит по размеру, не оставляя зазоров по бокам. Избегайте дополнительных одеял, подушек, пледов или любых амортизаторов. Только туго натянутая простыня — и никаких складок. Никогда не оставляйте игрушки в кроватке, даже мягких плюшевых мишек. Все эти поверхности и предметы могут помешать ребенку нормально дышать.
Переместите малыша на твердую поверхность. Иногда ребенок может уснуть в автомобильном кресле, коляске или слинге. В таком случае необходимо как можно скорее переместить его на твердую поверхность для сна. Никогда не оставляйте ребенка спать на водяной кровати или подушке.
Следите за тем, чтобы ребенок не перегревался. Перегрев увеличивает риск СВДС. Голова младенца не должна быть ничем накрыта, когда вы укладываете его спать. Температура в комнате должна быть комфортной и для вас, не должно быть слишком жарко. Одевайте ребенка максимум на один слой теплее, чем вы сами одеты, и не укрывайте его одеялом. Вместо этого можно использовать спальный чехол без капюшона или пижаму-комбинезон. Если голова малыша или его грудь горячая и потная на ощупь — значит, ему слишком жарко.
Пусть ребенок спит с вами в комнате. Это зависит от ваших личных предпочтений, но, согласно рекомендациям экспертов, младенцу лучше ночевать в вашей комнате, но в своей кроватке. Если есть такая возможность, пусть он спит с вами до года, и хорошо, если кроватка или люлька будет находиться на расстоянии вытянутой руки от вашей кровати.
Не кладите ребенка спать в свою кровать. Спать в одной кровати с малышом не рекомендовано, и вот почему. Это увеличивает риск СВДС, ведь вы можете случайно придавить малыша во сне. Кроме того, ребенок может запутаться в вашем постельном белье.
Кормите малыша грудью. Если есть возможность, кормите ребенка грудью по крайней мере первые шесть месяцев. Исследования показывают, что это значительно снижает риск СВДС.
Кладите малыша себе на грудь. Такой контакт «кожа-к-коже» очень полезен для малыша. Вы можете прикладывать малыша, пока кормите грудью или из бутылочки, да и просто в любое время дня. Папам это тоже рекомендуется.
Не полагайтесь на монитор дыхания от СВДС. Эксперты не советуют использовать такие мониторы и другие подобные устройства, якобы снижающие риск СВДС, потому что их эффективность не доказана.
Используйте соску. Сосание соски во время дневного или ночного сна может снизить риск СВДС
Важно, чтобы соска была не на веревке или шнурке — или вообще каким-то образом зафиксирована на одежде. Если вы кормите грудью, дождитесь, когда малышу будет три-четыре недели и вы войдете в привычный режим кормления, прежде чем предлагать ему соску
Если соска выпадает изо рта малыша во сне, не пытайтесь вернуть ее обратно.
Сделайте малышу все необходимые прививки. Некоторые исследования показывают, что прививки снижают риск СВДС.
Не курите возле ребенка. А также не курите в машине и дома. Старайтесь держать ребенка подальше от мест, где курят.
Проследите, чтобы люлька и прочее оборудование были исправными. Колыбель, кроватка, коляска и манеж должны соответствовать нормам безопасности. Они не должны быть сломаны, а если вы их у кого-то одолжили или вам их передали после использования, проверьте их на безопасность и тщательно стерилизуйте.
Не засыпайте, пока кормите малыша грудью. Лучше кормить ребенка на своей кровати, предварительно убрав с нее подушки и одеяло, чем на диване или в кресле. Если вы все же уснули во время кормления, переложите ребенка в его кроватку сразу же, как проснетесь.
Пусть лежит на животе. Когда малыш не спит, пусть лежит и ползает на животе, сколько хочет — это укрепляет его шею и спину. Но всегда следите за малышом, чтобы он не уснул в таком положении.
Запомните три главных правила безопасного сна малыша:
-
Малыш должен спать один.
-
Малыш должен спать на спине.
-
Малыш должен спать в своей кроватке.
Совместный сон с малышом — когда и почему?
В первые несколько недель жизни младенцев, родители спят с ними чаще, чем в любом другом возрасте.
Когда родителей спрашивают о причинах совместного сна с ребенком, они дают разные ответы, которые отражают:
- глубоко укоренившиеся культурные убеждения
- религиозные взгляды
- философию воспитания
- знания физиологии — связь между лактацией и грудным вскармливанием в ночное время
- биологическую тягу, которая подталкивает к контакту и стремлению тесной связи

Родители, практикующие сон вместе, выделяют следующие аспекты:
- ночной уход за ребенком становится намного проще
- есть возможность больше контролировать состояние ребенка
- обеспечить ему необходимый комфорт
- для себя появляется возможность отоспаться
- исключение — некуда положить спать малыша
- нечаянно с ним уснули
Хорошо известный факт, что большинство матерей, кормящих грудью, спят с младенцами, частота и способ, в которой они это делают, — разные. Некоторые делают это каждую ночь, другие — только часть ночи, другие — изредка, другие — случайно, а некоторые засыпает во время кормления, даже не желая того.
Хотя многие матери, которые кормят грудью, были проинформированы, что спать с ребенком является «неправильным». И почти каждая иногда засыпает с малышом в постели или в кресле / на диване, независимо от того, считает ли она себя партнером для сна с ребенком или нет.
Именно поэтому очень важно, чтобы все медицинские работники, которые поддерживают кормящих грудью матерей, были хорошо осведомлены о всех существующих проблемах совместного сна. Также могли помочь молодым матерям понять, как данные исследований могут применяться в их собственных ситуациях
Многие врачи не прививают своих детей
Нас должно обеспокоить то, что большое число врачей силой (психологическим давлением и
общественными компаниями) вводят вакцины нашим детям, не представляя при этом никаких доказательств
пользы прививок и игнорируя все свидетельства их неэффективности и опасности. Ходят слухи о том, что скоро такой же насильственный и ни на чем не
основанный подход будет принят и в отношении взрослых.
Это особенно скверно, поскольку для публики остается тайной то, что многие врачи не прививают
своих собственных детей. Этот чрезвычайный факт сообщается в книге Х. Култера и Б. Фишер «DPT —
выстрел в темноте» («DPT — A Shot in the Dark»; игра слов: shot в английском
обозначает «выстрел» и «прививка». — Прим. перев.). Эти авторы
также сообщают, что большинство гинекологов в США отказались привиться краснушной вакциной. Если они боятся
побочных эффектов, почему они рекомендуют эту процедуру планово для женщин детородного
возраста?
Наш вывод: если прививки будут прекращены, число жертв СВДС уменьшится наполовину!
А чему приписать оставшиеся случаи СВДС?
Диагностика Синдрома внезапной смерти у детей:
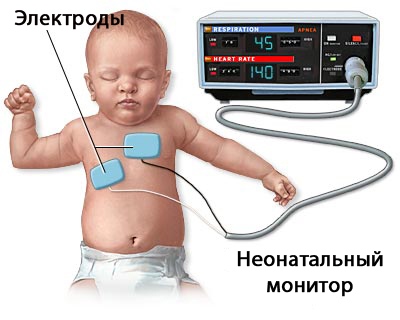
Применяется специальное оборудование для контроля состояния малыша. Это мониторы дыхания (респираторные мониторы), кардиореспираторные мониторы (фиксируют нарушения сердечного ритма). Дома родители могут использовать респираторные мониторы, которые устанавливают под матрасиком кроватки ребенка. Они оборудованы системой, оповещающей родителей в случаях сбивания дыхания ребенка.
Требуется дифференциальный диагноз с такими болезнями и состояниями:
- Острая недостаточность надпочечников
- Асфиксия насильственного происхождения
- Ботулизм
- Нарушения метаболизма жирных кислот
Фактор риска СВДС: сон на животе
Выкладывание ребенка на животик для сна было очень популярно еще в середине прошлого века. Его сторонником, в частности, был известный доктор Бенджамин Спок. Аргументация проста: лежа на спине, ребенок может срыгнуть и захлебнуться рвотными массами.
Как выяснилось, лежа на животике, ребенок может задохнуться, даже если его носик и ротик свободны: ему труднее делать глубокие вдохи, концентрация кислорода в крови может снизиться до критической.
Еще одним косвенным подтверждением этого может служить увеличение случаев СВДС в бывшей ГДР в 90-х годах. До момента объединения Германий в ГДР господствовала советская педиатрическая система, где, к слову, сон на животе не поощряли никогда. Как только мамочки из Восточной Германии начали растить детей «по Споку», число «смертей в колыбели» резко возросло.
Предрасполагающие факторы к СДВС

Ученые выявили ряд факторов, которые повышают вероятность развития синдрома внезапной смерти. Условно их разделяют на три группы, в зависимости от их источника.
Факторы, обусловленные особенностями вынашивания ребенка и родов:
отставание в развитии плода и его гипоксия;
материнское курение и наркомания в период вынашивания.
продолжительные периоды апноэ у ребенка;
повышенный порог пробуждения;
реанимация малыша в послеродовом периоде;
возраст с 2 до 9 месяцев;
другой ребенок этих же родителей погиб от СВДС.
Условия, окружающие ребенка в период сна и отдыха:
чрезмерно мягкая кроватка либо подушка;
курение в присутствии младенца;
сон в положении малыша на боку либо на животе;
перегревание детского тела, особенно в ночное время.
Дифференциальная диагностика СВДС
Большинство случаев смерти младенцев все же имеют конкретную причину. В определенных случаях фактор, который привел к смерти , скрыт, однако после проведения вскрытия тела и расследования его выявляют. Наиболее часто за СВДС ошибочно принимают:
- смерть как следствие жестокого родительского обращения,;
- непреднамеренное удушение во сне;
- инфекции вирусной либо бактериальной природы.
Агрессивное обращение с ребенком

Летальный исход может быть обусловлен однократной вспышкой гнева у одного из родителей либо повседневным неосторожным обращением с малышом. В случае получения ребенком серьезных травм, причина смерти выявляется сразу, но некоторые повреждения в организме малыша выявляются лишь на вскрытии.
Наиболее часто в таких случаях выявляется повреждение мелких сосудов мозга как следствие тряски малыша либо предумышленное удушение. В случае неоднократного случая детской смерти в одной семье, жестокое родительское обращение с малышом является несомненным.
Непреднамеренное удушение
Материнство на первом году жизни довольно часто изматывает маму. Хроническое недосыпание, усталость, гормональная перестройка в организме приводят к тому, что материнский сон становится очень крепким.
Если ребенок спит в постели матери, то этот фактор является очень опасным для его жизни. Особенно вероятность этого возрастает при использовании матерью снотворных препаратов либо употреблении алкогольных напитков. Именно поэтому рекомендуется, чтобы малыш спал в отдельной кроватке.
Инфекционные заболевания
Дети первого года жизни предрасположены к нетипичному протеканию многих инфекционных заболеваний. Это приводит к тому, что инфекция развивается и поражает жизненно важные органы. Особенно часто такое происходит с недоношенными малышами. Как правило, причиной смерти становится развитие менингита, пневмонии, энцефалита.
Меры профилактики

К сожалению, не существует стопроцентной профилактики внезапной смерти у малышей. Однако родители могут самостоятельно устранить многих факторы, предрасполагающие к развитию данного осложнения.
- Не рекомендуется размещать ребенка на слишком мягкой перине, подушке, одеяле.
- Оптимальным для грудного малыша является использование спального мешка вместо одеяла либо пеленания.
- Спать малыш должен в положении лежа на спине.
- Не стоит укладывать малыша спать вместе с мягкой игрушкой.
- Категорически не рекомендуется перегревать ребенка, особенно во время сна (в комнате не рекомендуется температура выше 20 0 С).
- Нельзя укладывать младенца спать сразу после кормления, если он еще не срыгнул.
- Приветствуется применение пустышки на время сна, начиная со второго месяца жизни. Это снижает вероятность возникновения синдрома внезапной смерти малыша.
Когда следует особенно внимательно отнестись к здоровью малыша?

Существует ряд «тревожных звоночков», при появлении которых родители должны тщательнее следить за состоянием здоровья малыша. К ним относятся:
- уменьшение подвижности ребенка;
- отказ от пищи;
- признаки респираторной инфекции;
- повышение температуры тела в ночное время;
- засыпание младенца после продолжительного плача;
- засыпание малыша в непривычных для него условиях (не в его кроватке).
В заключение отметим:
- Случается синдром внезапной смерти очень редко, но настороженность родителей должна быть всегда.
- Невозможно обеспечить стопроцентную защиту от данного явления, но можно максимально исключить предрасполагающие факторы.
- Тщательное наблюдение за состоянием здоровья малыша и адекватное обращение с ним сохранят детскую жизнь.
- Правильное положение ребенка во время сна, оптимальное обустройство спального места для него, использование пустышки на ночь и отказ родителей от курения в присутствии малыша максимально снизят вероятность возникновения синдрома внезапной смерти ребенка.
Татьяна Рязанцева, врач — терапевт, специально для Mirmam.pro
Как предотвратить беду?
На основании факторов риска разработаны рекомендации, которые должны понизить риск развития СВДС.
* Старайтесь укладывать малыша спать только на спине с немного приподнятым головным концом кроватки до того момента, пока он самостоятельно не начнет переворачиваться со спины на живот. Поскольку в таком положении в дыхательные пути крохи беспрепятственно поступает воздух, а при его нехватке малютка просыпается. Кроме того, даже если кроха срыгнет, пища в дыхательные пути не попадет.
* Малыша из группы риска рекомендуется укладывать спать в специальном мешке для сна. Он крепится ремнями к краю кровати, благодаря чему самостоятельно кроха уже не сможет перевернуться на живот.
* Не укладывайте спать малютку на большие и мягкие подушки, поскольку во время сна он может повернуть голову, тем самым перекрыв свободный доступ воздуху.
* Перед тем, как уложить кроху спать, уберите из кроватки все мягкие игрушки, чтобы предотвратить механическое закрытие дыхательных путей.
* Отдайте предпочтение грудному вскармливанию. Поскольку мамино молоко содержит омега-жирные кислоты, которые способствуют созреванию головного мозга. Кроме того, в нем очень много всяких «полезностей», благодаря которым у ребенка повышается устойчивость к инфекциям, органы и системы созревают быстрее, а период адаптации проходит гладко.
* Воздержитесь от курения, а также приема алкоголя во время беременности и кормления грудью.
* Проследите за тем, чтобы в присутствии малыша никто не курил.
* Если малыш спит рядом, не источайте резкие запахи: парфюмерии, табака и другие.
* Не одевайте кроху слишком тепло, а в комнате, где он спит, создайте комфортный температурный режим: около 21-22оС.
* Постарайтесь вовремя встать на учет в женской консультации и выполняйте все врачебные рекомендации: лечение анемии и кольпита, прием витаминов и фолиевой кислоты, проходите все необходимые исследования и прочее.
* Во время сна укрывайте малютку легким одеялом до уровня плеч.
* Старайтесь питаться полноценно во время беременности и кормления грудью.
* Рекомендуется следить за дыханием ребенка из группы риска при помощи дыхательного монитора. Он регистрирует движения грудной клетки, а в случае наступления более длительной паузы в дыхании извещает об этом звуковым сигналом.
Как видите, не существует как теорий, объясняющих, почему наступает внезапная смерть младенца, так и мер профилактики, которые бы на 100% могли уберечь каждого малыша от СВДС. Поэтому если вас что-то беспокоит или состояние крохи внушает опасения, задавайте вопросы педиатру, не стесняясь.
врач-ординатор детского отделения
фото: http://globallookpress.com/
Синдром внезапной детской смерти (СВДС, Синдром внезапной смерти младенца, Смерть в колыбели)
Исследование проблемы внезапной детской смерти ведется уже несколько десятилетий, однако однозначного объяснения причин данного явления так и не получено. К теориям, представляющим исторический интерес, относится объяснение механизма СДВС:
- акцидентальным (случайным) удушьем (при нахождении младенца в родительской постели, непреднамеренное удушение постельными принадлежностями);
- сдавлением трахеи увеличенным тимусом (asthma thymicum);
- лимфатико-гипопластическим диатезом (status thymico-lymphaticus).
На современном этапе в детской неврологии синдром внезапной смерти младенца относится к расстройствам сна (парасомниям). В качестве базовых гипотез, объясняющих патогенез СДВС, рассматриваются:
- Апноэ во сне. К категории детей, имеющих повышенный риск развития апноэ сна, относятся недоношенные младенцы, имеющие незрелую дыхательную систему.
- Нарушения ритма сердечной деятельности (аритмии). Масштабное исследование, продолжавшееся в течение 20 лет, показало, что наличие по данным ЭКГ удлиненного QT-интервала повышает риск внезапной детской смерти в 41 раз. Практическим следствием данного открытия послужил ЭКГ-скрининг новорожденных в некоторых странах, по результатам которого детям с врожденным синдромом удлиненного интервала QT и повышенным риском СВДС назначаются бета-блокаторы.
- Компрессия позвоночной артерии. Одной из гипотез, объясняющих СДВС, служит предположение о том, что положение спящего ребенка на животе с повернутой на бок головкой вызывает сдавление позвоночной артерии, уменьшение перфузии ствола головного мозга и летальный исход от центрального апноэ. Авторы данной гипотезы предлагают в качестве скрининг-метода выявления детей с риском внезапной смерти использовать УЗДГ экстракраниальных сосудов.
- Другие теории. Теория нарушения реакции пробуждения и неэффективности «хватательного» дыхания в ответ на развивающуюся у ребенка на гипоксию и гиперкапнию пока не находит однозначного объяснения. Возможно, разгадка СДВС кроется в нарушении регуляции сна, дыхания и температурного гомеостаза нейротрансмиттером серотонином. Сторонники других гипотез пытаются объяснить патогенез внезапную смерть младенцев избытком эндорфинов, дефектами бета-окисления жирных кислот, недостаточной зрелостью контроля кардиореспираторных функций со стороны ЦНС и др.
Некоторые авторы предлагают относить СДВС к крайнему проявлению пограничных состояний новорожденных и детей первого года жизни, которое может наступить при воздействии минимальных по своей выраженности неспецифических факторов.
Факторы риска
Несмотря на множество гипотез, ни одна из них не может служить универсальным объяснением феномена СДВС. Тем не менее, многолетние наблюдения позволяют выявить ряд факторов, существенно повышающих риски внезапной смерти у младенцев. К ним относятся:
- молодой возраст матери (младше 20 лет);
- многоплодная беременность;
- преждевременные роды;
- недоношенность ребенка и масса тела менее 2500 г;
- мужской пол младенца;
- искусственное вскармливание;
- сон на животе и на мягкой поверхности;
- перегревание во время сна;
- табачный синдром плода и др.
В отношении того, повышается ли риск внезапной детской смерти при совместном сне ребенка в одной постели с родителями, однозначного ответа не существует. Большинство исследователей склонны видеть в совместном сне фактор профилактики за счет синхронизации дыхания и сердцебиения ребенка с дыханием и сердцебиением матери, а также возможностью матери быстро отреагировать на остановку дыхания у ребенка. С другой стороны, вероятность СДВС увеличивается из-за опасности чрезмерного укрывания и перегревания ребенка, сна на мягкой подушке и т. д. Вопреки заблуждениям, профилактическая вакцинация детей не является причиной внезапной детской смерти.