Почему каменный живот при беременности на 39 неделе
Содержание:
- Предвестники родов
- Влияние беременности на функцию печени
- Компрессионное белье и его виды
- Самочувствие женщины на 39 неделе
- Чем опасен тонус матки при беременности
- Лечение болей
- Как лечат пиелонефрит у беременных
- Ощущения на 39 неделе беременности
- Причины предменструального синдрома
- Боли в спине, пояснице, крестце и копчике у беременных: что может болеть
- Дата родов
- Профилактика
- Гипертонус в разные периоды беременности
- Опасности и осложнения
- Симптомы запора при беременности
- Пора в роддом!
- Заболевания, которые способны приводить к развитию миозита:
Предвестники родов
Незадолго до родов беременная может испытывать одно или несколько состояний, говорящих о приближающейся встрече с малышом. Наиболее распространенными являются:
- тянущая боль в нижних отделах живота;
- учащение тренировочных схваток;
- снижение активности плода;
- послабление стула;
- отхождение слизистой пробки;
- слабость, раздражительность;
- сонливость.
Тошнота и понос
На 39 неделе некоторые беременные предъявляют жалобы на тошноту и диарею. Их возникновение связано с физиологическими причинами. Тошнота возникает в ответ на повышение в крови уровня простагландинов, необходимых для размягчения и открытия шейки матки. Послабление стула является следствием возросшего давления плода на кишечник.
Тем не менее нельзя исключить и другие причины, например, отравление. Чтобы убедиться, что здоровью будущей мамы и малыша ничего не угрожает, при возникновении подобных симптомов ей следует обратиться за медицинской помощью.
Подтекание вод
Появление бесцветных водянистых выделений может говорить о подтекании околоплодных вод. Так как количество их может быть очень скудным, будущая мама может длительное время не обращать на них внимания. При возникновении подозрения на подтекание можно приобрести в аптеке специальный тест. Он поможет определить, являются ли выделения действительно околоплодными водами.
В случае окрашивания вод в зеленоватый цвет, обращаться за медицинской помощью нужно немедленно. Этот признак свидетельствует о начавшейся гипоксии плода.
Боли внизу живота и пояснице
К завершению гестационного периода большинство женщин испытывают болевые ощущения в нижних отделах живота и поясничной области. Причина этому — изменение гормонального фона перед родами. Шейка матки размягчается, сглаживается и готовится к открытию, кости таза расходятся. После родов эти ощущения пройдут без следа.

Возможность ускорения родов
Часто к 39 неделе беременности, усталость женщины достигает своего предела. Закономерным является то, что она начинает мечтать о наступлении родов практически постоянно. Несколько приблизить их могут помочь определенные рекомендации.
- Увеличение физической активности (подъем по лестнице, продолжительные пешие прогулки).
- Незащищенный сексуальный контакт.
- Стимуляция сосков и области ареол.
- Прием в пищу блюд, богатых полиненасыщенными жирными кислотами.
Прием лекарственных средств для стимуляции родовой деятельности должен осуществляться исключительно по рекомендации врача.
Влияние беременности на функцию печени
Печень во время беременности находится в состоянии высокого функционального напряжения. Однако у здоровых женщин при физиологическом течении беременности функционирование печени не нарушается.
Отмечается:
- незначительное увеличение печени в размерах при отсутствии выраженных гистологических изменений;
- отмечается уменьшение антитоксической функции печени;
- уровень белка в сыворотке крови снижается, к родам может достигать 60 г\л;
- результатом изменений в составе белков сыворотки является увеличение СОЭ;
- изменяется свертываемость крови и фибринолиз. Эти изменения способствуют повышению свертывающей способности крови.
Компрессионное белье и его виды
Компрессионное белье относится к медицинскому трикотажу и изготавливается из специальных гипоаллергенных материалов. Такая одежда помогает предотвратить застой крови в венах за счет правильного распределения давления на стенки сосудов.
Существуют разные виды и классы компрессионного белья, и определенные виды таких изделий можно приобрести только по рецепту врача в специализированных торговых точках.
В большинстве случаев можно обойтись бельем первого и второго классов, которые часто выполняют исключительно профилактическую роль. Всего существует четыре класса компрессионного белья:
- IV класс – предназначен для устранения сильных отеков, возникающих при нарушениях лимфотока.
- IIIкласс – рекомендуется флебологами при тяжелой венозной недостаточности.
- IIкласс – наиболее распространенное белье для лечения варикоза и тромбофлебита в период беременности.
- Iкласс – такое белье можно носить при появлении болей, отеков и заметном увеличении вен на ногах, что может служить первым признаком развивающегося варикоза.
Белье каждого класса также делится на виды. В этом плане выбор делается в зависимости от того, с какой областью ног возникают проблемы:
Компрессионные гольфы – используются при появлении болей и сосудистых «звездочек» в области от колена и ниже.
Чулки – наиболее распространенный вариант, так как наряду с эффективностью такое белье смотрится эстетичнее, чем гольфы.
Компрессионные колготки – полностью покрывают ноги, а также частично захватывают живот, что может доставить неудобства на поздних сроках беременности, поэтому при покупке такого белья важно правильно подобрать размер и обратить внимание на дорогие модели известных производителей, которые используют эластичные и качественные материалы.
Альтернативой таких трикотажных изделий служит эластичный компрессионный бинт, который можно найти в свободной продаже, но такое изделие целесообразно использовать при локальных проблемах на небольших участках.
Самочувствие женщины на 39 неделе

Многие женщины, в конце срока гестации замечают существенное ухудшение психоэмоционального состояния. Психологи связывают подобное изменение со страхом предстоящих родов. Из-за постоянного недосыпания, женщина становится раздражительной и нервной, что может отразиться на течении завершающего этапа беременности.
О приближении родов свидетельствует не менее распространенный признак – женщина больше не прибавляет в весе, перед родами масса тела уменьшается на 1-3 кг. Эта особенность связана со снижением аппетита и естественным очищением организма.
Для 39 недели характерны такие изменения:
- Живот будущей мамы опускается, уменьшается давление на грудное пространство, восстанавливается дыхание.
- Устраняется изжога и одышка после физических нагрузок, но возрастает частота позывов к мочеиспусканию. Основная причина учащения позывов заключается в том, что плод на этом этапе крупный, после изменения предлежания на головное, давит как раз на органы малого таза.
- Отеки в 3 триместре беременности должны устраниться.
При обнаружении отеков на теле и нижних конечностях, будущей маме стоит сдать анализ, обеспечивающий выявление белка в моче. Обнаружение этого компонента является поводом для госпитализации пациентки из-за присутствующего риска развития гестоза.
Чем опасен тонус матки при беременности
Наличие гипертонуса матки во время беременности может стать плачевным для плода, вплоть до провоцирования самопроизвольных выкидышей, если это ранние сроки беременности или преждевременных родов с недоношенным плодом на поздних сроках беременности.
Зачастую гипертонус возникает в ранние сроки беременности, что мешает нормальной имплантации зародыша, а также после имплантации вызывает нарушение его питания, отторжение и выкидыш.
Если тонус возникает после 28-ми недель беременности, принято уже говорить о преждевременных родах, с рождением крайне незрелого недоношенного малыша.
Перед родами кратковременное повышение тонуса матки называют тренировочными схватками, но такой тонус не опасен – это тренировка матки к процессу родов. При этом такие схватки не регулярные, не болезненные и не открывают шейку матки. Если все иначе – значит, это совсем не тренировочные схватки, а проблемы в состоянии беременности.
Тонус матки при его длительном наличии, может угрожать состоянию ребенка. Напряжение мышц в матке приводит к пережатию сосудов в плаценте и пуповине, что приводит к гипоксии плода и дефициту питательных веществ. В таких условиях плод будет расти хуже, что приведет к его гипотрофии и задержке роста.
Лечение болей
Если при беременности сильно болит крестец, проблема не обязательно в патологии, часто она носит физиологический характер. Но если доктор определит, что не все процессы в организме будущей матери протекают должным образом, будут использоваться соответствующие методы лечения. Иногда для большей безопасности беременную кладут на сохранение, где она будет находиться под постоянным контролем врачей, а риски ухудшения самочувствия и прерывания беременности существенно снижаются. Отдельно скажем, что если вас настигли боли в крестце, не пытайтесь заниматься самолечением, а сразу обращайтесь к врачу, поскольку прием многих лекарственных препаратов во время беременности запрещен, и вы по незнанию можете навредить здоровью ребенка.
Как лечат пиелонефрит у беременных
Терапию заболевания в стационаре врач гинеколог проводит совместно с нефрологом. Сначала нужно, по возможности, восстановить отток мочи. Пациентку просят занять такое положение, в котором давление увеличенной матки на мочеточники уменьшается. Это может быть коленно-локтевая поза, либо поза на здоровом боку с поджатыми коленками. Если через сутки пассаж хотя-бы частично не возобновился (контролируют ситуацию с помощью УЗИ), проводят катетеризацию мочевого пузыря и мочеточников. В большинстве ситуаций после этого проблема устраняется.
В тяжелых случаях прибегают к пункционной чрезкожной нефростомии. При этой манипуляции катетер вводят непосредственно в почечную лоханку, чтобы отвести мочу. Чрезвычайно редко, когда возникает гнойный абсцесс или расплавление тканей почки, угрожающее жизни, проводят декапсуляцию либо полное удаление органа. В таком случае решают, целесообразно ли оставлять беременность. К сожалению, большинство гнойных осложнений пиелонефрита заканчиваются прерыванием беременности.
При любой форме пиелонефрита необходимо лечение медикаментами. В первую очередь следует назначать этиотропную терапию. На причину заболевания воздействуют антибиотики.
Беременным женщинам следует очень тщательно подбирать антибактериальный препарат. Ведь многие лекарства из этой группы имеют тератогенное действие (негативно влияют на развивающийся плод). Чаще всего назначаются антибиотики из группы пенициллинов (Ампицилин, Амоксициллин, Амоксиклав), цефалоспоринов (Цефалексин, Цефазолин, Цефиксим), макролиды (Эритромицин, Азитромицин). При беременности категорически нельзя назначать антибиотики стрептомицинового и тетрациклинового ряда. Врач проводит назначение или его коррекцию после посева мочи и определения чувствительности флоры. Антибиотикотерапию при гестационных пиелонефритах проводят на протяжении 10-14 дней.
Чтобы усилить действие антибиотика, параллельно назначают уросептики – фурамаг, ниторксолин (5НОК) и т.д. Для снятия симптомов интоксикации проводят инфузионную терапию растворами солей, глюкозы, реополиглюкином и т.д. Боли и спазм мочевыводящих путей при пиелонефрите устраняют с помощью спазмолитиков. Они также улучшают отток мочи из почечных лоханок. При необходимости дают десенсибилизирующие лекарства (Диазолин, Тавегил, Супрастин), успокаивающие настои из корня валерианы, мяты с мелиссой, пустырника, витамины группы В, С и РР.
Хронический пиелонефрит вне стадии обострения, при нормальных анализах мочи, госпитализации не требует. Беременной женщине только советуют, как правильно питаться и какой образ жизни вести.
Чтобы выздоровление наступило быстрее, в острый период беременная женщина должна придерживаться постельного режима. Когда обострение проходит, желательно больше двигаться. Из меню выключают острые блюда, жареное, копчености, маринады, слишком соленую пищу. Полезны напитки из свежих натуральных фруктов, ягодный (особенно клюквенный) морс, компоты, соки. Советуют употреблять чай с мочегонным действием, почечные травяные сборы, которые можно купить в аптеке.
Для лечения пиелонефрита используют готовые препараты, изготовленные на основе трав. Один из них — Канефрон Н. Это лекарство уже очень давно на рынке, испробовано многими врачами и пациентами. Канефрон обладает противовоспалительным, спазмолитическим и мочегонным действием. Он не имеет противопоказаний для беременных женщин, если у них нет аллергии на какой-либо из компонентов. Разрешено пить препарат на протяжении длительного времени.
Чем опасен пиелонефрит при беременности, и как он может сказаться на будущем ребенке? Вот некоторые опасные последствия заболевания:
- Внутриутробная инфекция
- Преждевременное прерывание беременности
- Смерть плода в утробе матери
- Роды раньше срока
- Гестоз второй половины беременности с повышением давления, отеками и белком в моче
- Недостаточность почек у беременной женщины
- Тяжелые гнойно-септические осложнение, которые могут спровоцировать смерть и мамы, и ребенка.
Ощущения на 39 неделе беременности
Перед родами могут наблюдаться такие ощущения:
- Если вы заметили выделения кровянистого характера, то нужно сразу вызвать скорую помощь, так как такие признаки могут указывать на преждевременные роды.
- Если живот сильно затвердел и доставляет некий дискомфорт, гинеколог может прописать свечи Папаверин. Они отлично облегчают такое состояние, так как чересчур высокий тонус матки может навредить ребеночку.
- Бессонница, самый близкий «друг» в это время. Чтобы облегчить свое положение спите на боку, так будет удобно не только вам, но и вашему ребенку.
- Изжога. Каждую ночь будет приходить изжога и это факт, от которого никуда не деться. Чтобы изжога прошла нужно выпить стакан молока, это средство практически всегда помогает.
Причины предменструального синдрома
Современная медицина пока не имеет полной информации о механизме возникновения предменструального синдрома. Существует множество теорий, описывающих причины ПМС. В первую очередь выделяют гормональные изменения и химические процессы в головном мозге.
Течение менструального цикла регулируется колебаниями гормонального фона. Исследователи полагают, что симптомы ПМС могут быть связаны с высокими показателями эстрогена, пролактина и альдостерона, а также с дефицитом прогестерона.
Определенные химические вещества в головном мозге также могут играть роль в ПМС. Прежде всего, речь о серотонине, одном из основных нейромедиаторов. Концентрация этого вещества колеблется во время менструального цикла. Серотонин регулирует настроение, и при его дефиците могут наблюдаться расстройства настроения и депрессия, связанные с ПМС. Низкий уровень серотонина также вызывает усталость, тягу к еде и проблемы со сном.
Пищевые предпочтения также могут влиять на протекание ПМС. Усугублению симптомов способствует слишком солёная и жирная пища, употребление кофеина и алкоголя. Считается, что низкий уровень некоторых витаминов (например, витамина B6) и минералов также влияет на ПМС.
Более высокому риску ПМС подвержены женщины, страдающие ожирением или мало либо совсем не занимающиеся физическими упражнениями. В группе риска также и те, кто курит, страдает заболеваниями щитовидной железы, у кого низкий уровень сахара в крови.
Боли в спине, пояснице, крестце и копчике у беременных: что может болеть
Связочный аппарат матки прочно прикреплен к костям таза и позвоночному столбу. По мере увеличения размеров матки нарастает нагрузка на связки матки и кости таза, на позвоночник, мышцы живота и поясницы – это нормально. Если нагрузка от беременной матки распределена равномерно – существенных болей не будет.
Если у Вас есть хотя бы небольшое искривление позвоночника, слабость какой-либо мышцы, разница длины ног, некоторые связки матки будут испытывать повышенную нагрузку. Отсюда и боль в области матки, крестца, боли между ног у беременных. Болевые импульсы будут поступать из мест прикрепления связок к костям, из перегруженных весом матки позвонков и суставов.
Боль во время беременности может появиться в области поясницы, крестца, копчика, промежности (между ног), в области тазобедренных суставов, в животе и области таза. Причину боли обычно легко установить при полноценном осмотре. Такая боль хорошо подается лечению без медикаментов – с помощью мягкой остеопатии. Прежде всего – безопасность. Мы применяем признанные во всем мире специальные приемы для работы с беременными (в т.ч. в лечении боли в спине у беременных).
Дата родов
Для любой роженицы врач непременно установит предполагаемую дату родов. Но, несмотря на это, реальный день рождения вашего малыша может существенно отличаться от запланированной даты. Дело в том, что каждая беременность – индивидуальна. Нормальным считается срок и в 37, и в 42 недели. Причем, замечена такая закономерность. Если ваш менструальный цикл был коротким – 21 день, то, скорее всего, беременность закончится в 38-39 недель. А у женщин с длинным циклом (до 36 дней) беременность продолжается до 41-42 недели.
Имейте в виду, что если ваш срок подходит к 40 неделям, а малыш не спешит появиться на свет, вам нужно регулярно посещать врача, который с помощью кардиотокографии, ультразвука и допплера будет наблюдать за состоянием ребенка.
Профилактика
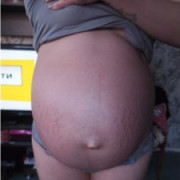
Лучшая терапия – это профилактика. Каменный живот может появиться у любой женщины на любом сроке, поэтому следовать профилактическим советам мы советуем всем беременным без исключения.
- Больше отдыхайте и не нервничайте. Этот совет актуален на всех сроках беременности, особенно если каменеет живот.
- Умеренно занимайтесь физической активностью. В 1 и 3 триместре совет крайне важен. На 39 неделе у беременной женщины каменеет область плода по этой же причине.
- На протяжении всей беременности своевременно посещайте гинеколога и сдавайте все обследования, которые назначает врач.
- Проводите дыхательную гимнастику и занимайтесь медитацией. Часто окаменение случается из-за неправильного дыхания.

Необходимы только положительные эмоции
Когда в 39 недель каменеет живот, женщина волнуется больше обычного – ведь совсем скоро рожать.
Проблема встречается и в 40 недель положения, беспокоится не стоит вообще. Собирайте вещи и отправляйтесь в роддом.
Соблюдая все перечисленные правила, малыш сможет похвастаться богатырским здоровьем, и вы легко перенесете беременность – без волнений и заболеваний. Беременность на 40 неделе протекает без патологий, поэтому наслаждайтесь моментом и не переживайте по пустякам.
Появление на свет малыша – прекрасный момент, который может начаться очень скоро после каменного живота. На позднем сроке необычное ощущение может свидетельствовать о том, что скоро в роддом. Не тяните до последнего дня.Чтобы не спровоцировать ранние роды, лучше спать в положении на боку чтобы мышцы были расслаблены. Матка все время давит на мочевой пузырь и при родах начинает давить на тазовые кости. Чаще такое происходит у первородящих.
Спасибо
Вам будут интересны эти статьи:
Читайте в этой статье:
Вот уже и настала 39 неделя беременности. Плод полностью сформировался, но тем не менее не хочет покидать свое уютное место. В этот период уменьшается количество околоплодных вод, но частота их обновления остается такой же, каждые 3 часа. Плод достигает веса 3-3,3 кг и длины до 50 см.
Самочувствие будущей матери
Поскольку малыш на 39 неделе беременности значительно подрос, он с трудом помещается в мамином животике, занимая практически все свободное пространство в полости матки. Для того чтобы пошевелиться, плод затрачивает больше усилий и еще в плаценте начинает развивать и наращивать мышечную массу. Женщина может вздохнуть спокойно и немного отдохнуть перед родами, ведь таких «плясок», как прежде ребенок, устраивать не будет.
Если эта цифра будет сильно занижена или завышена, немедленно обращайтесь к врачу.
Несмотря на то что на сроке в 39 недель плод полностью сформирован и готов появиться на свет, его развитие не перестает совершенствоваться и продолжится даже после родов. Хотя желудок ребенка еще стерилен, бактерии в нем появятся только с попаданием первого продукта — молозива, но поджелудочная железа уже начала выработку фермента, что в дальнейшем будет помогать переваривать пищу.
Будучи на сроке в 39 недель, у женщины останавливается рост веса тела, зачастую даже уменьшается. Обычно на этом сроке женщины начинают ощущать ложные схватки. Чтобы проверить, начались роды или нет, достаточно поменять положение тела, пройтись по комнате, присесть на стул. Если схватки прекратились, значит, рожать еще рано.
Роды считаются непреждевременными, если плоду уже есть 36 недель. Ребенок полностью готов к самостоятельному существованию. Но в идеале, конечно, будет если срок беременности продлится до 40 полных недель. Не стоит переживать и не спать ночами в ожидании схваток, но быть наготове стоит — собрать сумку с вещами в родильный дом.
Когда настанет время рожать, вы поймете. Внизу живота сперва будет чувствоваться дискомфорт, который напоминает легкие спазмы, боль в поясничной зоне, отхождение пробки и околоплодных вод, появятся кровянистые выделения.
Гипертонус в разные периоды беременности
Живот может каменеть на любом этапе беременности. На раннем сроке это происходит из-за глобальной перестройки в организме. Появляется тошнота, нервозность. Эти факторы приводят к гипертонусу матки. Дополнительно сопровождается появлением в правом боку боли.
Во втором триместре гипертонус случается реже. Это свидетельствует о патологии, нежели о норме. Такие признаки указывают на угрозу прерывания беременности, если вдобавок появились выделения с кровью. Выделения из половых путей не являются нормой. Поэтому при малейшем чувстве твердоты – сходите к семейному врачу.
Под маминой защитой
В последнем триместре живот становится большим, поскольку плод начинает стремительно набирать вес. Малышу не хватает места появляется такое чувство. Когда каменеет живот в 37 недель, знайте, что это норма. Не стоит волноваться. Попутно беременные женщины ощущают «ритмичные» шевеления малыша.
Состояние опасно во 2 триместре, поскольку гипертонус матки может привести к непоправимым последствиям.
Опасности и осложнения
Запоры нарушают микрофлору кишечника, способствуют размножению условно-патогенной микрофлоры, что может негативно сказаться на здоровье будущей мамы и малыша. Скопление фекальных масс опасно такими осложнениями, как:
-
ослабление защитных функций слизистой оболочки пищеварительного тракта;
-
обратное всасывание токсинов и продуктов метаболизма;
-
нарушение баланса кишечной микрофлоры.
При запоре развивается увеличение проницаемости стенок кишечника, нарушается их защитная функция. На поздних сроках гестации стойкие запоры могут вызвать преждевременное излитие околоплодных вод, а также эндометрит. Кроме того, проблемы со стулом вызывают тяжесть и боли в животе, жжение в области прямой кишки, раздражение в зоне заднего прохода. Нормализация консистенции стула поможет избежать травмирования прямой кишки во время дефекации.
Проктологические заболевания часто сопровождают задержку стула. Возрастает риск развития геморроя, появления анальной трещины, проктита. А боли в животе могут обернуться постановкой неверного диагноза — врач предположит угрозу выкидыша, а женщина будет проходить ненужное в этом конкретном случае лечение.
Интоксикация, связанная с запором, может усугубить токсикоз. При этом наблюдается снижение аппетита и нарушение сна. Все это оказывает неблагоприятное влияние на общее состояние здоровья женщины, может быть причиной дефицита витаминов и минералов.
Симптомы запора при беременности
К основным признакам запора во время беременности относятся:
-
отсутствие стула более трех дней подряд;
-
неполное опорожнение кишечника;
-
дискомфорт и ощущение распирания при дефекации;
-
повышение плотности каловых масс;
-
уменьшение количества актов дефекации.
Застой содержимого кишечника часто сопровождается метеоризмом, чувством горечи во рту, тошнотой, повышенным газообразованием. Специалисты выделяют хронические и острые запоры. Острая форма носит временный характер и чаще всего возникает под воздействием провоцирующих факторов. Например, сильного стресса или изменения режима питания.
Запор у беременной женщины может проявляться не только задержкой стула. Так, запором считается ежедневная дефекация, если при этом наблюдается плотный, фрагментированный кал в небольшом объеме, а женщина отмечает ощущение неполного опорожнения кишечника.
Тем не менее чаще всего запор — это отсутствие стула в течение 2–3 суток. В норме опорожнение кишечника должно происходить ежедневно, в редких случаях допустимо до одного раза в 2 дня, если при этом будущая мама отмечает хорошее самочувствие и отсутствие неприятных симптомов.
Кроме редкого стула, о констипации могут говорить следующие признаки:
-
боли в животе из-за скапливающихся каловых масс, газов;
-
ложные позывы к дефекации, при которых посещение туалета заканчивается без результата;
-
необходимость сильного натуживания для опорожнения кишечника;
-
плотный, сухой кал.
Спутники запора — геморрой, анальные трещины и другие проктологические заболевания. Вероятность развития геморроя при беременности повышается, а если присоединяется и задержка стула, риск такой патологии возрастает в несколько раз.
Сильный запор при беременности иногда сопровождается и симптомами общей интоксикации: головокружением, повышенной потливостью, слабостью, головными болями, усталостью и нарушениями сна. Это связано с развивающейся интоксикацией организма из-за застоя каловых масс. В случае затянувшегося запора длительностью 3 дня и более могут наблюдаться незначительный подъем температуры, тошнота и даже рвота. Такие симптомы вызывают затруднения при диагностике токсикоза, анемии и других заболеваний, которые могут сопровождать беременность.
Пора в роддом!
Итак, когда же приходит пора отправляться в роддом?
- В течение часа вы чувствуете около 10 схваток с перерывом 5-7 минут.
- Продолжительность каждой схватки – 30-60 секунд.
- У вас отошли околоплодные воды – особенно, если это случилось в один момент – воды хлынули потоком.
Серьезные симптомы, при которых в роддом нужно ехать срочно:
- Неожиданное кровотечение (в большем количестве, чем при обычной менструации)
- Внезапная боль в области матки – по характеру совсем не такая, как боль при схватках
- Постоянное головокружение.
У каждой роженицы роды начинаются и протекают по-разному. Одни – как по учебнику, когда схватки развиваются постепенно, промежутки между ними плавно уменьшаются, другие делают это стремительно, схватки у них сразу болезненные, а интервалы между ними короткие. У третьих первый период, наоборот, затягивается. Ориентируйтесь по своему состоянию и постоянно держите врача в курсе дела.
Инесса Смык
Заболевания, которые способны приводить к развитию миозита:
- Дерматомиозит. Тяжелая прогрессирующая патология, которая, как правило, возникает сама по себе, её причины обнаружить не удается. Могут поражаться разные органы, чаще всего – кожа и мышцы.
- Полимиозит – системное заболевание, при котором, как правило, симптомы усиливаются постепенно, страдают преимущественно мышцы плечевого и тазового пояса, шеи. Эффективного лечения не существует.
- Миозит с включениями – заболевание, которое относится к группе воспалительных миопатий. Характеризуется мышечной слабостью. Эффективного лечения не существует, препараты, подавляющие иммунитет, не приводят к улучшению состояния.
- Системная красная волчанка – аутоиммунное поражение соединительной ткани. Может сопровождаться воспалением в мышечной ткани.
- Склеродермия – аутоиммунная патология, при которой происходит повреждение соединительной ткани. При этом поражается кожа, опорно-двигательный аппарат, сосуды, сердце, почки, органы пищеварения, легкие.
- Ревматоидный артрит – системное заболевание соединительной ткани, при котором главным образом страдают мелкие суставы, но может развиваться и воспаление в мышцах.
Перечисленные причины являются наиболее серьезными. Они требуют длительного лечения.
Инфекции
Чаще всего миозит вызывают вирусные инфекции (например, грипп, ОРЗ, ВИЧ). Болезнетворные бактерии и грибки являются причиной значительно реже. Возбудитель может непосредственно проникать в мышцы или выделять токсины, которые приводят к развитию воспалительного процесса.
Мышечная травма
После интенсивных физических упражнений могут беспокоить мышечные боли, отечность, слабость. Эти симптомы связаны с развитием воспаления в результате травмы от чрезмерных нагрузок и обычно проходят самостоятельно в течение нескольких часов или дней. Специального лечения не требуется, достаточно отдыха.
Побочные эффекты лекарств
Прием многих лекарственных препаратов может приводить к временному повреждению мышц. Симптомы могут возникать сразу после приема препарата или после того, как человек принимает его в течение достаточно длительного времени. Иногда к патологии приводит взаимодействие между разными лекарствами. Препараты, способные вызывать миозит:
- колхицин;
- статины;
- альфа-интерферон;
- гидроксихлорохин;
- алкоголь;
- кокаин.
Как правило, симптомы носят временный характер и проходят после того, как прекращен прием вызвавшего их препарата.
Рабдомиолиз
Состояние, которое характеризуется разрушением мышечной ткани, может быть вызвано разными причинами. Оно представляет опасность, так как продукты распада мышц поступают в кровоток и могут вызывать острую почечную недостаточность.